гемосидерин в головном мозге мрт
Гемосидероз
Гемосидероз (капиллярит, геморрагический пигментный дерматоз) – болезнь из разряда пигментных дистрофий, связанная с нарушением процессов обмена и избыточным накоплением гемосидерина в тканях и сосудах. Поражаются кожные покровы и внутренние органы. Отложения гемоглобиногенного пигмента могут быть распространенными либо местными. Установление природы заболевания затруднительно. Лечением занимаются дерматологи, пульмонологи, гематологи, иммунологи и другие специалисты.
Генерализованный гемосидероз
Общий или распространенный капиллярит характеризуется накоплением железосодержащего пигмента в структурах костного мозга, в клетках селезенки и печени. Ткани и органы приобретают буро-красный цвет. Пигментные изменения обусловлены системными процессами, следствием которых является эндоваскулярный (внутрисосудистый) гемолиз клеток крови.
Локальный гемосидероз
Местный капиллярит развивается из-за внесосудистого гемолиза эритроцитов. Гемосидерин накапливается в очаге кровоизлияний с образованием гематом в пределах кожи, легкого, печени, почек. Если депонирование железосодержащего пигмента влечет нарушение работы органа, развивается гемохроматоз.
Отдельные формы заболевания:
О причинах развития гемосидероза
Гемосидероз кожи может быть первичным и вторичным, развивающимся из-за повреждений и кожных инфекций.
Причинами первичного капиллярита кожи могут быть следующие факторы:
Вторичный гемосидероз дермы может быть обусловлен:
К факторам риска, способным спровоцировать развитие недуга, относят:
Генерализованный гемосидероз развивается на фоне предшествующих заболеваний. Чаще всего основными причинами являются системные заболевания крови, аутоиммунные болезни, тяжелые интоксикации и воздействие инфекционных агентов. Увеличенное депонирование гемосидерина может быть обусловлено:
Почему железосодержащий пигмент накапливается в легких – не вполне понятно. Часто причины кроются в генетической предрасположенности, во врожденной аномалии легочных капилляров, в имеющихся сердечных заболеваниях.
Характерные симптомы
Клинические проявления зависят от того, где накапливается гемоглобиногенный пигмент.
Гемосидероз легких
Идиопатический (первичный) гемосидероз легких проявляется следующими признаками:
Бурая пурпура легких, как правило, встречается в детском и в молодом возрасте, является серьезным заболеванием. При затяжном течении болезни очень часто развиваются рецидивирующие инфаркт-пневмонии и другие патологии.
Гемосидероз кожи
Характерны следующие симптомы:
Хронический гемосидероз дермы обычно диагностируют у мужчин старше 30 лет. Заболевание протекает без поражения внутренних органов.
Пурпурозно-пигментный дерматоз печени проявляется увеличением органа, его болезненностью, желтушностью покровов, наличием пигментной сыпи на руках, в области подмышек, на лице. При поражении почек появляется отечность в ногах, диспепсия, изменения вкуса, боли в пояснице и пр.
Наши врачи
Диагностика
Врач-дерматолог осматривает пациента, исследует характер высыпаний, наличие характерных признаков. Обязательно проводятся лабораторные исследования – биохимия крови с определением уровня железа, общие анализы мочи, ПЦР-тесты. Анализируется содержание мокроты и мочи с проведением десфералового теста. Для уточнения диагноза пораженные сегменты направляют на биопсию. Гистологические исследования кожных покровов, костного мозга, легких, лимфатических тканей, печени, почек помогают обнаружить отложения пигмента. С целью диагностики может проводиться бронхоскопия с исследованием промывных вод, делается рентген грудной клетки, МРТ, компьютерная томография.
Лечебная тактика гемосидероза
Лечение назначается врачом-дерматологом и зависит от клинических проявлений и тяжести заболевания.
В тяжелых случаях врачи проводят спленэктомию, пациентам удаляют селезенку, чтобы добиться стойкой ремиссии. Прибегают к гемотрансфузии, PUVA-терапии, назначают препараты, способствующие выведению железа из организма.
Осложнения
Если пациент с капилляритом не получает должного лечения, то формируются опасные осложнения, способные привести к инвалидизации и летальному исходу. Особенно трудно поддается лечению запущенные формы гемосидероза легких, когда патологический процесс затрагивает альвеолы.
Гемосидероз кожи отличается благоприятным течением. При запущенных формах заболевания появляются косметические дефекты, которые требуют должной коррекции.
Профилактика
Рекомендации общие, так как механизм развития болезни изучен не до конца и не всегда удается установить причины гемосидероза.
Магнитно-резонансная томография (МРТ) в Санкт-Петербурге
Запишитесь на МРТ по телефону (812) 493-39-22 или заполните форму
Расписание приема МРТ:
ЦМРТ «Нарвский»
(812) 493-39-22
в четверг прием с 8-00 до 23-00
и воскресенье прием с 8-00 до 23-00
ул. Ивана Черных,29
МРТ аппарат 1,5 Тл
суббота :
ЦМРТ «Старая деревня»
(812) 493-39-22
прием 8-00 до 23-00
ул. Дибуновская,45
МРТ аппарат 1,5 Тл
Прием в “РНХИ им. проф. А.Л. Поленова” прекращен по техническим причинам и
перенесен в ЦМРТ
МРТ при поверхностном сидерозе ЦНС
Поверхностный сидероз ЦНС – это редкое состояние, при котором наблюдается накопление гемосидерина в мозжечке (особенно, черве), базальных отделах лобных долей, обонятельных луковицах, стволе мозга, черепных нервах (особенно, VIII), спинном мозге и его корешках. Клинические проявления состоят из сенсоневральной тугоухости, мозжечковой атаксии, пирамидных симптомов и, иногда, других неврологических проявлений. Двухсторонняя глухота прогрессирует в течение нескольких лет. Проявления заболевания могут быть в возрасте от 14 до 77 лет с явным преобладанием у мужчин. Исследование ликвора показывает высокий протеин и ксантохромию.
Причиной скопления гемосидерина могут быть:
МРТ головного мозга выявляет скопление гемосидерина. Наиболее чувствительны градиентные Т2-взвешенные МРТ. Часто отмечается атрофия червя мозжечка, особенно, видимая хорошо на сагиттальных Т1-взвешенных МРТ.
При выявлении гемосидероза при МРТ в СПб мы (в том числе и на открытом МРТ в частном центре) ставим своей задачей поиск причины кровоизлияния. Дифференциальный диагноз при МРТ головного мозга проводится с меланозом и менингиоангиоматозом. Меланоз относится к факоматозам и обязательно сопровождается большим кожным невусом. Меланин сокращает релаксационные времена, что делает кровь светлой на Т1-взвешенных МРТ. Менингиоангиоматоз относится к редкому варианту сосудистых мальформаций и отличается локальностью поражения, мозг под ним также изменен в связи с сосудистой пролиферацией и фиброзом.
МРТ головного мозга. Т1-взваешенная МРТ с контрастированием. Менингиоангиоматоз.
Гемосидероз
Гемосидероз – заболевание группы пигментных дистрофий, характеризующееся избыточным накоплением железосодержащего пигмента гемосидерина в тканях организма. Различают местные формы заболевания (кожный и легочный гемосидероз) и общие (с отложением гемосидерина в клетках печени, селезенки, почек, костного мозга, слюнных и потовых желез). Диагностика гемосидероза основывается на определении содержания железа в плазме крови, общей железосвязывающей способности крови, а также содержания пигмента в биоптатах тканей и органов. В зависимости от клинической картины лечение гемосидероза включает медикаментозную терапию (глюкокортикоиды, цитостатики, ангиопротекторы, витамин С), в некоторых случаях плазмаферез, местную PUVA-терапию.
Общие сведения
К самостоятельным формам гемосидероза относят:
В том случае, когда отложение гемосидерина сопровождается структурными изменениями тканей и нарушением функции органа, говорят о гемохроматозе. Вследствие многообразия причин и форм гемосидероза его изучением занимаются иммунология, дерматология, пульмонология, гематология и другие дисциплины.
Причины гемосидероза
Общий гемосидероз является вторичным состоянием, этиологически связанным с болезнями системы крови, интоксикациями, инфекциями, аутоиммунными процессами. Возможными причинами избыточного отложения гемосидерина могут служить гемолитические анемии, лейкемия, цирроз печени, инфекционные заболевания (сепсис, бруцеллез, малярия, возвратный тиф), резус-конфликт, частые гемотрансфузии, отравления гемолитическими ядами (сульфаниламидами, свинцом, хинином и др.).
Этиология гемосидероза легких не вполне ясна. Высказаны предположения относительно наследственной предрасположенности, иммунопатологического характера заболевания, врожденных нарушений структуры стенки легочных капилляров и др. Известно, что развитию гемосидероза легких в большей степени подвержены пациенты с декомпенсированной сердечной патологией (кардиосклерозом, пороками сердца и пр.).
Кожный гемосидероз может быть первичным (без предшествующего поражения кожи) или вторичным (возникает на фоне кожных заболеваний). К развитию первичного гемосидероза кожи предрасполагают эндокринные заболевания (сахарный диабет), сосудистая патология (хроническая венозная недостаточность, гипертоническая болезнь). К вторичному накоплению гемосидерина в слоях дермы могут приводить дерматиты, экзема, нейродермит, травмы кожи, фокальная инфекция (пиодермии). Провоцировать дебют заболевания могут переохлаждение, переутомление, прием лекарственных средств (парацетамола, НПВС, ампициллина, диуретиков и др.).
Гемосидероз легких
Идиопатический легочный гемосидероз – заболевание, характеризующееся повторными кровоизлияниями в альвеолы с последующим отложением гемосидерина в легочной паренхиме. Заболевание поражает преимущественно детей и людей молодого возраста. Течение гемосидероза легких характеризуется легочными кровотечениями различной интенсивности, дыхательной недостаточностью и гипохромной анемией.
В острой фазе заболевания у больных возникает влажный кашель с выделением кровянистой мокроты. Следствием длительного или обильного кровохарканья служит развитие тяжелой железодефицитной анемии, бледность кожных покровов, иктеричность склер, жалобы на головокружение, слабость. Прогрессирующее течение гемосидероза легких сопровождается развитием диффузного пневмосклероза, отражением которого является одышка и цианоз. Периоды обострения сопровождаются болями в грудной клетке и животе, артралгиями, лихорадкой. Объективные данные характеризуются притуплением перкуторного звука, наличием влажных хрипов, тахикардии, артериальной гипотонии, сплено- и гепатомегалии.
В периоды ремиссии жалобы не выражены или отсутствуют, однако после каждой последующей атаки длительность светлых промежутков, как правило, сокращается. У больных с хроническим течением гемосидероза часто формируется легочное сердце; нередко возникают тяжелые инфаркт-пневмонии, рецидивирующие пневмотораксы, которые могут послужить причиной летального исхода. Идиопатический гемосидероз легких может сочетаться с геморрагическим васкулитом, ревматоидным артритом, системной красной волчанкой, гломерулонефритом, синдромом Гудпасчера.
Гемосидероз кожи
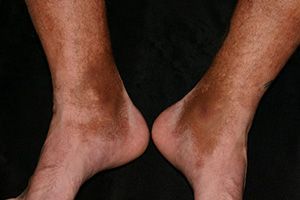
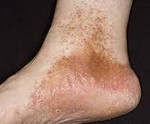
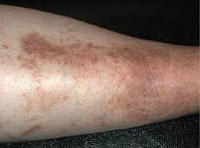
При кожном варианте гемосидероза отложение железосодержащего пигмента происходит в дерме. Клинически заболевание характеризуется появлением на коже геморрагической сыпи или пигментных пятен диаметром 0,1-3 см. Свежие высыпания имеют кирпично-красную окраску; старые приобретают бурый, темно-коричневый или желтоватый цвет. Чаще всего пигментированные очаги локализуются на коже лодыжек, голеней, кистей, предплечий; иногда высыпания сопровождаются легким зудом. В местах поражения кожи могут возникать петехии, узелки, лихеноидные папулы, телеангиэктазии, бляшки «ржавого» цвета.
Гемосидероз кожи носит хроническое течение (от нескольких месяцев до нескольких лет), чаще встречается у мужчин в возрасте 30-60 лет. Общее состояние пациентов при кожном гемосидерозе остается удовлетворительным; внутренние органы не поражаются. Заболевание следует отличать от атипичных форм красного плоского лишая, псевдосаркомы и саркомы Капоши.
Диагностика гемосидероза
При гемосидерозе легких дополнительно проводится рентгенография грудной клетки, КТ, перфузионная сцинтиграфия легких, микроскопическое исследование мокроты, спирометрия. Проведение бронхоскопии с взятием промывных вод позволяет обнаружить сидерофаги и эритроциты в лаважной жидкости.
Лечение гемосидероза
Препаратами первого ряда, применяемыми для терапии легочного гемосидероза, служат глюкокортикостероиды, однако они оказываются эффективны лишь в половине случаев. Предложена методика комбинированного лечения иммунодепрессантами (азатиоприн, циклофосфан) в сочетании с плазмаферезом. Кроме этого, используется симптоматическая терапия: препараты железа, кровоостанавливающие средства, гемотрансфузии, бронхолитики, ингаляции кислорода. В некоторых случаях ремиссия заболевания наступает после проведения спленэктомии.
Лечение гемосидероза кожи включает местное использование кортикостероидных мазей, криотерапию, прием аскорбиновой кислоты, рутина, препаратов кальция, ангиопротекторов. При тяжелых кожных проявлениях гемосидероза прибегают к ПУВА-терапии, назначению дефероксамина.
Прогноз и профилактика гемосидероза
Предупреждению нарушения обмена гемосидерина может способствовать своевременная терапия кожных и общих инфекционных, сосудистых, гематологических и других заболеваний, предупреждение гемотрансфузионных осложнений, исключение лекарственных и химических интоксикаций.
Гемосидерин в головном мозге мрт
а) Терминология:
1. Сокращения:
• Поверхностное сидероз (ПС), субарахноидальное кровоизлияние (САК)
2. Синонимы:
• Сидероз, сидероз центральной нервной системы
3. Определение:
• Хроническое, рецидивирующее САК → отложение гемосидерина на поверхности мягкой мозговой оболочки полушарий головного мозга, его ствола, черепных нервов (ЧН), спинного мозга
3. МРТ при поверхностном сидерозе:
• Т1-ВИ:
о Возможна визуализация гиперинтенсивного сигнала на поверхности ЦНС
• Т2-ВИ:
о Тонкосрезовая высокоразрешающая МРТ области ММУ-ВСП в режиме Т2-ВИ:
— ЧН VIII часто визуализируется более темным и толстым, чем обычно
— Низкий уровень сигнала от поверхностей структур мозжечка, ствола головного мозга
— Изменения менее очевидны, чем на изображениях в режиме T2*GRE
о Диффузное распределение изменений: наличие гипоинтенсив-ного ободка из гемосидерина у поверхностей желудочков и сосудистых сплетений, полушарий головного мозга, его ствола, мозжечка, шейного отдела спинного мозга
о Наиболее заметна атрофия червя и других структур мозжечка
• FLAIR:
о Темное очертание поверхностей полушарий головного мозга, его ствола, мозжечка и черепных нервов
• Т2* GRE:
о Является более чувствительной последовательностью, чем стандартное Т2-ВИ, в выявлении гемосидерина
о Темные участки «выцветания» изображения, локализующиеся вдоль мягкой мозговой оболочки, субпиальных отделов головного мозга:
— Отложения гемосидерина выглядят более толстыми и заметными на изображениях в режиме GRE, SWI, чем на Т2-ВИ
— Возможно выявление отложений в области эпендимального слоя стенок желудочков, сосудистых сплетений
о Обратите внимание, имеются ли в паренхиме мозга черные точки по типу «выцветания» изображения (их наличие может являться признаком церебральной амилоидной ангиопатии)
• Постконтрастные Т1-ВИ:
о Контрастирование отсутствует
4. Рекомендации по визуализации поверхностного сидероза (ПС):
• Лучший инструмент визуализации:
о МРТ головного мозга:
— При постановке диагноза ПС необходимо выполнить поиск причин рецидивирующего САК
— МРТ всего головного мозга без и с контрастированием + МР-ангиография
— Последующая МРТ всех отделов позвоночника при отрицательных результатах, полученных в ходе МРТ головного мозга (например, эпендимомы спинного мозга могут вызвать рецидивирующие САК, поверхностный сидероз)
— Примечание: МРТ признаки не коррелируют с клинической тяжестью течения заболевания
• Советы по протоколу исследования:
о МРТ головного мозга:
— МРТ без контрастирования с использованием последовательности FLAIR
— Для подтверждения предположений о наличии ПС используйте последовательностьТ2*(GRE, SWI)
о Для поиска потенциального источника кровотечения необходима визуализация всех отделов спинного и головного мозга
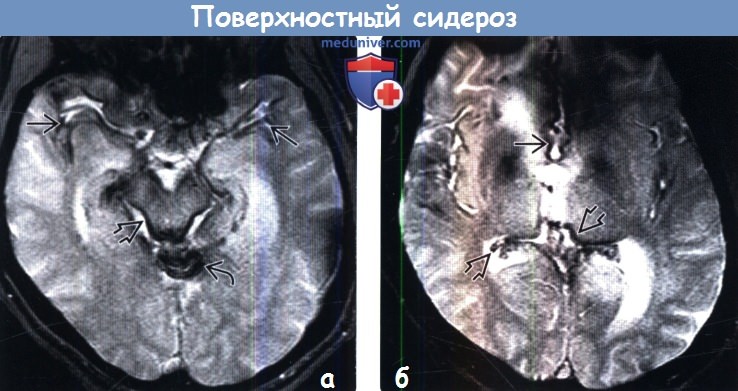
(б) MPT, Т2* GRE, более краниальный аксиальный срез: вдоль поверхностей обеих сильвиевых борозд, а также межполушарной борозды определяются наслоения. Обратите внимание на гемосидериновое окрашивание эпендимы, сосудистых сплетений боковых желудочков. 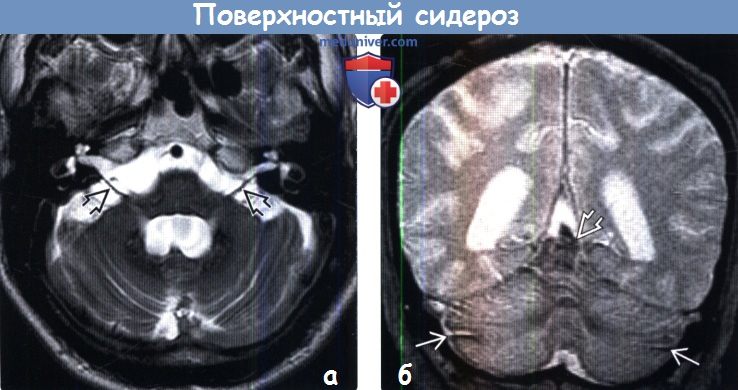
(б) Иногда ПС ограничивается локализацией в задней черепной ямке. MPT, Т2* GRE, корональный срез: определяется обширный поверхностный сидероз структур задней черепной ямки. Участки «выцветания» изображения в области поверхностей мозговых структур, обусловленные отложением гемосидерина, визуализируются как гипоинтенсивные их очертания. Также ПС затрагивает верхний отдел червя мозжечка и его листки.
в) Дифференциальная диагностика поверхностного сидероза (ПС):
1. Артефакт «точки отскока»:
• Несоответствие между временем повторения (TR) и временем инверсии (TI) при восстановлении инверсии последовательностей Т1 и FLAIR:
о Совет по визуализации: не присутствует на всех последовательностях
2. Поверхностные сосуды головного мозга:
• Обычно поверхностные вены
• Линейный, фокальный участок низкого сигнала на поверхности структур головного мозга
• Характерно контрастирование на постконтрастных Т1-ВИ (в отличие от ПС)
3. Нервнокожный меланоз (обычно кожный невус):
• Врожденный синдром
• Большие или множественные кожные пигментные невусы
• Доброкачественные или злокачественные меланоцитарные опухоли лептоменинкс могут быть гипоинтенсивными и локализоваться на поверхности мозга
• Т1-ВИ: диффузное распространение в мягкой и паутинной мозговых оболочках, высокий уровень сигнала
• Т2-ВИ: диффузное распространение в мягкой и паутинной мозговых оболочках, низкий уровень сигнала
• Как правило, на постконстрастных Т1-ВИ отмечается накопление контраста
4. Менингоангиоматоз:
• Гамартоматозная пролиферация менингеальных клеток, которая может распространяться в нижележащую кору головного мозга
• Утолщение лептоменинкс, ее инфильтрация фиброзной тканью
• Обычно выявляется кальцификация
• На постконстрастных Т1-ВИ отмечается накопление контраста
3. Микроскопия:
• Гемосидериновое окрашивание мозговых оболочек и субпиальной мозговой ткани до 3 мм в глубину
• Утолщенние лептоменинкс
• Листки мозжечка: потеря клеток Пуркинье, глиоз Бергмана
д) Клиническая картина поверхностного сидероза (ПС):
1. Проявления:
• Наиболее частые признаки/симптомы:
о Двусторонняя нейросенсорная тугоухость (ИСТ) в 95% случаев
о Имитирует мозжечковое дегенеративное расстройство:
— Прогрессирующая мозжечковая атаксия
— Пирамидальные знаки
• Клинический профиль:
о Часто имеется анамнез травмы или интрадуральных хирургических вмешательств:
— Сведения о САК в анамнезе имеются редко
о Классический пациент-взрослый пациенте двусторонней НСТ, атаксией
о Встречаются реже, чем поздние осложнения леченой опухоли мозжечка, возникшей в детском возрасте
• Лабораторная диагностика:
о Анализ СМЖ при люмбальной пункции:
— Высокое содержание белка (100%)
— Ксантохромия (75%)
• Другие симптомы:
о Атаксия (88%)
о Двусторонний гемипарез
о Гиперрефлексия, нарушения функции мочевого пузыря, аносмия, деменция, головная боль
о Пресимптомная фаза составляет, в среднем, 15 лет
2. Демография:
• Возраст:
о Широкий диапазон: 14-77 лет
• Пол:
о М:Ж = 3:1
• Эпидемиология:
о Редкое хроническое прогрессирующее заболевание
о 0,15% пациентов, которым проводится МРТ головного мозга
3. Течение и прогноз:
• Ухудшение двусторонней НСТ и атаксии в течение 15 лет от начала заболевания
• В недиагностированных случаях развитие глухоты практически неизбежно
• У 25% пациентов развивается тяжелая инвалидизация в течение нескольких лет после первого симптома:
о Результат мозжечковой атаксии, миелопатического синдрома или их сочетания
4. Лечение:
• Лечение источника кровотечения:
о Хирургическое удаление источника кровотечения (хирургическая полость, опухоль)
о Эндоваскулярное вмешательство при АВМ и аневризмах
• Кохлеарная имплантация при НСТ
д) Диагностическая памятка:
1. Обратите внимание:
• Помните, что ПС является следствием, а не причиной
• Ищите источник рецидивирующего САК в области спинного, головного мозга
• МРТ признаки не коррелируют с тяжестью симптомов у пациента: о Диагноз может быть поставлен только по данным МРТ, без наличия симптомов
2. Советы по интерпретации изображений:
• «Черное очертание» контуров структур ЦНС, включая черепные нервы на Т2-ВИ
3. Советы по отчетности:
• Опишите отдельные признаки ПС
• Опишите любые возможные источники хронического САК
• Если такого источника САК не выявлено, рекомендуйте МРТ всех отделов спинного мозга для его дальнейшего поиска:
о Устранение причины рецидивирующего САК может остановить прогрессирование соответствующих симптомов
е) Список литературы:
Редактор: Искандер Милевски. Дата публикации: 12.3.2019
Глиоз головного мозга: опасаться или не беспокоиться?
О такой распространенной патологии, как глиоз, мы говорим с врачом-рентгенологом, главным врачом и исполнительным директором «МРТ Эксперт Липецк» Волковой Оксаной Егоровной.
— Глиоз головного мозга – это самостоятельное заболевание или следствие других болезней?
Это последствие иных заболеваний.
— По каким причинам развиваются глиозные очаги головного мозга?
Причины глиоза головного мозга разные. Он бывает врожденным, а также развивается на фоне большого числа патологий головного мозга. Чаще всего встречаются очаги глиоза, появившиеся в ответ на сосудистое нарушение. Например, произошла закупорка небольшого сосуда. Находящиеся в области его кровоснабжения нейроны погибли, а их место заполнили глиальные клетки. Бывает глиоз при инсультах, инфарктах головного мозга, после кровоизлияний.
— Перед подготовкой интервью мы специально изучили запросы людей и выяснили, что вместе со словосочетанием «глиоз головного мозга», россияне пытаются узнать у поисковых систем – опасно ли это, смертельно и даже интересуются прогнозом жизни. Насколько опасен глиоз головного мозга для нашего здоровья?
Это зависит от причины глиоза и того, какие последствия может вызывать сам глиозный очаг.
Например, у человек закупорился мелкий сосудик и в месте гибели сформировался очажок глиоза. Если этим все ограничилось, и сам участок глиоза находится в «нейтральном» месте, то «здесь и сейчас» последствий может и не быть. С другой стороны, если мы видим такой, даже «молчащий», очаг, нужно понимать, что он появился там не просто так.
Иногда даже небольшой очаг глиоза, но располагающийся в височной доле, может «заявлять о себе», вызывая появление эпилептических приступов. Или участок глиоза может привести к нарушению передачи импульсов от головного мозга к спинному, вызвав паралич одной конечности.
— Глиоз головного мозга и глиома головного мозга – это не одно и то же?
— Глиоз не может перерасти в онкологию?
— Какими симптомами проявляет себя глиоз головного мозга?
ГЛИОЗ К ОПУХОЛЯМ НЕ ИМЕЕТ НИКАКОГО ОТНОШЕНИЯ.
ПЕРЕРАСТИ В ОНКОЛОГИЮ ОН НЕ МОЖЕТ.
Могут отмечаться головные боли, головокружение, шаткость походки, изменчивость артериального давления, нарушения памяти, внимания, расстройства сна, снижение работоспособности, ухудшения зрения, слуха, эпилептические приступы и многие другие.
— Оксана Егоровна, а виден ли глиоз на МРТ?
Безусловно. Более того, мы можем с определенной вероятностью сказать, какого он происхождения: сосудистого, посттравматического, послеоперационного, после воспаления, при рассеянном склерозе и т.д.
Читайте материал по теме: Если МРТ головного мозга показало…
— Как глиоз головного мозга может отразиться на качестве и продолжительности жизни пациента?
— Глиозные очаги в головном мозге требуют назначения специального лечения?
И здесь все зависит от основной патологии. Данный вопрос решается индивидуально лечащим доктором.
— К врачу какого профиля необходимо обратиться пациенту, если во время МРТ-диагностики головного мозга у него выявлен глиоз?
— Если при проведении магнитно-резонансной томографии выявлены очаги глиоза в головном мозге, такому пациенту необходимо динамическое наблюдение?
Да. Его частота зависит от причины, вызвавшей появление глиоза, количества и величины очагов, их «поведения» при динамическом наблюдении и т.д. Эти вопросы решаются лечащим доктором и врачом-рентгенологом.
Также вам может быть полезно:
Волкова Оксана Егоровна
В 1998 году окончила Курский государственный медицинский университет.
Работала врачом-рентгенологом в компании «МРТ Эксперт Липецк».
С 2014 года занимает в ней должность главного врача и исполнительного директора.