при каком уровне хгч можно делать узи
УЗИ на ранних сроках беременности
Все клиники сети ЦМРТ оснащены современным высокоточным оборудованием. УЗИ и другие виды диагностики проводят опытные и квалифицированные специалисты.
Консультация специалиста после диагностики
УЗИ на ранних сроках беременности проводят не только для получения информации о состоянии плода или возможных патологиях, но и для подтверждения факта зачатия. В акушерской практике ультразвуковое исследование играет главенствующую роль в определении, при контроле протекания гестации, диагностике патологий на самых ранних стадиях. После выявления зачатия, скрининг проводят в каждом триместре для наблюдения за развитием плода.
Рассказывает специалист ЦМРТ
Дата публикации: 23 Сентября 2021 года
Дата проверки: 23 Сентября 2021 года
Содержание статьи
Какое УЗИ определяет беременность
Для определения зачатия УЗИ проводится двумя способами. На раннем сроке предпочтителен трансвагинальный метод, так как УЗИ 2 недели беременности, что соответствует четвертой-пятой неделе акушерского срока, визуализирует плодное яйцо как точку малого размера на поверхности эндометрия матки. До этого времени гестационный мешок находится вне предела видимости.
УЗИ на 3 неделе беременности назначают по показаниям при обнаружении настораживающих симптомов для исключения внематочного прикрепления плодного яйца.
Трансабдоминальный метод применяют на 2 недели позже, при наполненном мочевом пузыре. Сделать вывод об успешно развивающейся беременности можно только после шестой недели при фиксации сердцебиения эмбриона.
Как проводят исследование
Трансвагинальное УЗИ для определения беременности проходит следующим образом.
В процессе фиксирует полученные данные, снимок прикладывает к заключению.
Процедура не вызывает болезненных ощущений или физического дискомфорта, длится 5-10 минут. Дает развернутую картину состояния органов, возможный срок гестации.
Противопоказания для проведения УЗИ
К трансвагинальному способу диагностики имеется ряд противопоказаний. Проведение процедуры невозможно в следующих случаях:
В таких ситуациях исследование проводят трансабдоминально.
На каком сроке УЗИ показывает беременность
Когда можно делать УЗИ на ранних сроках беременности для ее определения? Через 5-7 дней задержки или третьей неделе после зачатия. Эмбрион приобретает овальный вид, начинается формирование головного и спинного мозга. Неделя после начала задержки соответствует 21-му дню развития эмбриона или 5 акушерским неделям. На этом сроке делают первый снимок УЗИ беременности.
Ожидаемые результаты УЗИ на ранних сроках беременности
УЗИ помогает установить факт наступления, уточнить сроки беременности, определить количество эмбрионов. Исключить патологии развития, внематочную беременность или анэмбрионию — отсутствие эмбриона в плодном яйце. Также выявляют пузырный занос или диагностируют патологии матки, придатков, миому, опухолевые процессы или наличие сращений в полости матки, которые угрожают прерыванием. Своевременно предпринятые меры помогают в ряде случаев остановить процесс и сохранить ребенка.
Ведение беременности в клиниках ЦМРТ
В клинике ЦМРТ прием ведет врач-гинеколог, кандидат медицинских наук, квалифицированный специалист УЗИ-диагностики. Ведение беременности осуществляется согласно установленным стандартам Министерства здравоохранения, предусматривает полное клиническое обследование, консультации смежных специалистов, три скрининга плода на аппарате экспертного класса.
Источники
Нормальные и аномальные результаты УЗИ в раннем первом триместре беременности: обзор рекомендаций консенсусной группы Общества радиологов по ультразвуку. Авторы: Шучи К. Роджерс, Кристал Чанг, Джон Т. ДеБарделебен, Минди М. Хорроу, 2012 г.
Возможности УЗИ при острых состояниях в течение первого триместра беременности. Автор: Колесниченко Ю.Ю., 2020 г.
Исследование беременности на раннем сроке
Поделиться:
Увидев на тесте желанные — или внезапные — «две полоски», многие из нас впадают в панику. Жизнь мгновенно разделяется на «до» и «после». Кто-то лихорадочно вспоминает три бокала шампанского, кто-то в фертильном цикле принимал антибиотики, кто-то не понимает, как это могло произойти, ведь «мы же были так аккуратны». Семнадцать позитивных тестов на беременность — вовсе не экзотическое исключение, а вполне обычная реакция женщины на открывшееся обстоятельство.
Самый первый анализ
Достоверно подтвердить или исключить беременность позволяет определение уровня гормона β-ХГЧ — хорионического гонадотропина. Уже через 6–10 дней после оплодотворения яйцеклетки β-ХГЧ может быть обнаружен в сыворотке крови или моче женщины.
Я отношусь к принципиальным противникам сверхраннего изучения β-ХГЧ. Как не каждое посаженное в землю зернышко дает росток, так и не каждая зигота (оплодотворенная яйцеклетка) становится эмбрионом и плодом. Разумно начинать делать такие тесты при небольшой задержке менструации, во всяком случае, после 28–30-го дня цикла.
Определение уровня общего β-ХГЧ в сыворотке крови существенно более информативно, чем мочевые тесты, но однократное исследование не принесет никакой информации. При хорошо и правильно прогрессирующей беременности ранних сроков уровень β-ХГЧ примерно удваивается каждые 48 часов. Такая динамика роста — хороший прогностический фактор. При этом:
Когда уровень β-ХГЧ достигает 1200 мЕд/мл, темпы роста замедляются — на удвоение требуется примерно 72–96 часов. А после 9–11 недель концентрация β-ХГЧ естественным образом начинает снижаться.
Важно! Проводите исследование в одной и той же лаборатории, чтобы лечащему врачу не пришлось сравнивать несравнимое.
Когда нужно УЗИ?
Необходимость проведения УЗ-диагностики на сверхранних сроках беременности остается одним из дискуссионных вопросов современного акушерства. С одной стороны, визуализация плодного яйца в полости матки позволяет исключить возможность внематочной беременности (за исключением тех редких случаев, когда пациентке «повезло» иметь одно плодное яйцо в матке, а другое — в маточной трубе).
С другой стороны, ультразвуковое исследование в раннем эмбриональном периоде нельзя считать полностью безопасным. Эмбрион пока слишком мал, а скорость деления его клеток и вероятность «поломки» очень высока.
Хорошо известно, что ультразвук способен вызывать тепловые и нетепловые (механические) биоэффекты, поэтому для минимизации риска рекомендовано проводить исследование для 1-го триместра только в защищенном режиме — не выходя за рамки диапазона 3–4 мГц, продолжительность исследования должна быть минимально возможной, использование энергетического доплера нежелательно.
Именно поэтому, принимая решение о проведении УЗ-диагностики на ранних сроках, врач обязательно оценивает соотношение предполагаемого риска и ожидаемой пользы.
УЗИ делают обязательно даже на очень ранних сроках, если:
Не пропустить внематочную беременность
Внематочная беременность вполне может стать угрожающим жизни состоянием, особенно если прерывается по типу разрыва маточной трубы. Причем единственным симптомом начавшегося внутрибрюшного кровотечения может быть внезапная резкая слабость с потерей сознания. Насколько быстро придут на помощь прохожие? Когда приедет скорая? Как скоро будет поставлен диагноз и оказана помощь?
Читайте также:
Признаки беременности
Как правило, внематочная беременность прерывается на 4–6-й неделе задержки менструации при показателях β-ХГЧ не менее 2000 мЕд/мл. Именно поэтому важно визуализировать плодное яйцо в полости матки при уровне β-ХГЧ в диапазоне 1200–1500–2000 мЕд/мл, особенно при недостаточном приросте показателя.
При уровне β-ХГЧ более 1500–2000 МЕд/мл и отсутствии плодного яйца в полости матки показана экстренная госпитализация в гинекологический стационар.
β-ХГЧ и УЗИ — взаимодополняющие методы
Вдумчивое изучение β-ХГЧ по степени яркости тест-полоски — это очень хорошо и занимательно. Однако, как я уже писала выше, для получения существенной информации лучше все-таки сдать кровь.
Если уровень β-ХГЧ менее 5 мЕд/мл — скорее всего, вы не беременны. В диапазоне от 5 до 25 мЕд/мл — вы слишком нетерпеливы, надо подождать, потому что судьба этого человека еще не решена на самом «верху». При уровне β-ХГЧ более 25 мЕд/мл — вы точно беременны, но бежать на УЗИ еще слишком рано. Подождите хотя бы недельку и повторите исследование с интервалом 48 часов.
Если уровень β-ХГЧ более 2000 мЕд/мл, врач обязательно увидит плодное яйцо в полости матки, при условии, что оно туда «прикатилось», а не застряло в трубе. При уровне β-ХГЧ более 2500 мЕд/мл внутри плодного яйца уже можно рассмотреть некоторые структуры, например желточный мешок. Важно понимать, что желточный мешок — первый элемент, который нам удается обнаружить внутри плодного яйца. Если диаметр желточного мешка превышает 7 мм, беременность вряд ли будет развиваться — это плохой признак.
Через 6 недель от первого дня последней менструации на УЗИ можно увидеть эмбрион, уровень β-ХГЧ при этом обычно превышает 5000 мЕд/мл.
Через 11 дней после того, как при трансвагинальном УЗИ увидели плодное яйцо с желточным мешком, уверенно регистрируется сердцебиение эмбриона. Уровень при этом выше 17 000 мЕд/мл.
Однако в большинстве случаев нет никакого смысла как в постоянном мониторировании уровня ХГЧ, так и в бесконечном «узиканье» бедненького эмбриона. Задача акушера-гинеколога — найти оптимальный баланс исследований для каждой конкретной пациентки, при этом не пропустив внематочную или аномально развивающуюся беременность, зарегистрировать жизнеспособность эмбриона и, не затягивая, начать наблюдение за развитием беременности.
Консенсусные рекомендации по УЗИ в раннем первом триместре беременности
Колесниченко Ю.Ю., врач УЗД, www.uzgraph.ru
В этой статье рассмотрено нормальное развитие ранней МБ между 4 и 8 неделями гестационного возраста, а также диагностические критерии для нежизнеспособной и МБ с неопределенной жизнеспособностью. Из-за различий в качестве изображений УЗИ, полученных на ранних сроках беременности, стандартного отклонения измерений и отклонений в развитии человека, критерии являются консервативными, и подчеркивается концепция «бдительного ожидания» при потенциально ранней внематочной беременности. Кроме того, эта статья иллюстрирует показатели плохого прогноза и рассматривает ведение беременности в неизвестном месте. Рассмотрена роль последующего УЗИ малого таза и мониторинга уровня бета-ХГЧ.
Нормальное развитие ранней МБ на сроке от 4 до 8 недель гестационного возраста
Гестационный возраст рассчитывается с первого дня последней менструации у женщины; однако важно понимать, что зачатие происходит только после овуляции, примерно через 2 недели после последней менструации. Это объясняет 2-недельное расхождение между клиническим и гистологическим гестационным возрастом. Гестационный мешок(*далее плодное яйцо или сокр. ПЯ) может быть впервые визуализирован при эндовагинальном УЗИ на сроке 4,5–5,0 недель гестационного возраста в виде округлой внутриматочной жидкости объемом 2-3 мм. Скорость роста среднего диаметра ПЯ(*СДПЯ см. https://www.uzgraph.ru/slovar/548/sdpya.htm ) составляет 1,13 мм в день, но часто является переменной. Перед визуализацией желточного мешка или эмбриона, чтобы подтвердить визуализированную жидкостную структуру в качестве истинного ПЯ, можно использовать два признака(*симптома):
1) Интрадецидуальный симптом, определяемый как эксцентрично расположенное ПЯ в пределах эхогенной децидуальной оболочки с относительно неизмененной спавшейся полостью матки, визуализируемой в виде тонкой эхогенной линии;
2) Симптом двойного мешка, состоящий из двух концентрических эхогенных колец, окружающих жидкостное включение и разделенных тонким полумесяцем жидкости эндометрия. Внешнее эхогенное кольцо представляет собой decidua parietalis(*париетальная оболочка), а внутреннее кольцо представляет собой decidua capsularis(*капсульная оболочка) и хорион. Интрадецидуальный симптом виден на более раннем сроке, чем с-м двойного мешка. Визуализация на УЗИ ранних ПЯ является вариабельной, и хотя эти два признака наводят на мысль о ранней МБ, они будут отсутствовать как минимум в 35% ПЯ. Таким образом, отсутствие этих признаков не исключает МБ. Визуализация округлого скопления внутриматочной жидкости, наблюдаемое у беременной пациентки, имеет более чем 99,5% вероятность наличия ПЯ.
Следовательно, на основании гораздо более высокой распространенности МБ по сравнению с внематочной беременностью и того факта, что у меньшинства внематочных беременностей имеются небольшие внутриматочные скопления жидкости, визуализация округлого или овального скопления внутриматочной жидкости представляет собой МБ, пока не доказано обратное(*Вот только бывает так, что МБ сочетается с ВМБ и в этих случаях факт наличия МБ не исключает ВМБ).
Эмбрион впервые виден примерно в 6 недель гестационного возраста в виде 1-2 мм структуры на периферии желточного мешка. Длина зародыша/эмбриона измеряется от головы до копчика, отсюда и термин копчико-теменной размер (КТР), который является наиболее точным измерением гестационного возраста в течение первых 12 недель беременность. Эмбрион должен быть визуализирован, когда СДПЯ составляет не менее 25 мм.
Сердечная пульсация в двух парных эндокардиальных сердечных трубках начинается примерно на 6 неделе беременности; таким образом, можно наблюдать сердечную активность у эмбрионов размером всего 1–2 мм. Однако отсутствие сердечной деятельности у эмбрионов размером менее 4 мм также может быть нормальным. Чтобы учесть неточности измерений, различные типы оборудования и другие различия в изображениях УЗИ, Общества радиологов в ультразвуке установило измерение 7 мм и более как КТР, при котором должна присутствовать сердечная деятельность. Таким образом, окончательный диагноз нежизнеспособной беременности может быть выставлен только в том случае, если эмбрион имеет длину не менее 7 мм и не имеет признаков сердечной деятельности. Частота сердечных сокращений эмбриона увеличивается в течение первых 6–8 недель беременности, при этом нижний предел нормы составляет около 100 ударов в минуту при 6,2 неделях беременности и 120 ударов в минуту при 6,3–7,0 неделях беременности. Эмбриональная тахикардия, определяемая как частота сердечных сокращений 135 ударов в минуту и выше до 6,3 недель беременности или 155 ударов в минуту и выше при 6,3–7,0 неделях беременности, показала хороший прогноз с высокой вероятностью нормального результата.
Эмбриональная морфология довольно простая до 7–8 недель, когда становится возможным визуализировать позвоночник. Примерно через 8 недель беременности становится возможным визуализировать голову эмбриона, и четыре зачатка конечностей. Ромбэнцефалон, являющийся развивающимся задним мозгом, становится заметным на 8–10 неделе беременности и выглядит как анэхогенная округлая структура в голове. Движения зародыша можно наблюдать уже через 8.0–8.5 недель.
Ненормальная ранняя МБ
УЗ-признаки невынашивания беременности:
— КТР >= 7мм без признаков сердечной деятельности;
— СДПЯ >= 25 мм, ПЯ без признаков эмбриона;
— Отсутствие эмбриона с признаками сердечной деятельности спустя 2 недели после УЗИ, при котором было выявлено ПЯ без желточного мешка;
— Отсутствие эмбриона с признаками сердечной деятельности спустя 11 дней или более после УЗИ, при котором было выявлено ПЯ с желточным мешком.
УЗ-признаки подозрительные за, но не окончательно, невынашивание беременности:
— КТР 7 мм), малый размер ПЯ по отношению к размеру эмбриона(разница < 5 мм между СДПЯ и КТР).
В течение многих лет пустое ПЯ (без желточного мешка) размером 8 мм и более считался диагностическим признаком невынашивания беременности, но в настоящее время этот критерий считается слишком узким и от него отказались.
Ранее, КТР 5 мм без сердечной деятельности соответствовал критерию невынашивания беременности; однако в одной серии это привело к ложноположительному показателю 8,3%. Также были сообщения об эмбрионах с КТР 6 мм и отсутствием сердечной деятельности, что в дальнейшем закончилось жизнеспособной беременностью.
Из-за интероператорской вариабельности при измерениях КТР на ТВУЗИ необходим 7-миллиметровый КТР, чтобы обеспечить специфичность и положительную прогностическую ценность в 100%, тем самым уменьшая вероятность ложноположительного диагноза, связанного с 5-миллиметровым порогом КТР.
То же самое относится и к использованию предельного значения СДПЯ 25 мм без эмбриона в качестве критерия невынашивания беременности, и к использовавшемся ранее СДПЯ 16 мм и диапазону СДПЯ 16–24 мм без эмбриона в качестве показателя подозрения на невынашивание беременности.
Использование СДПЯ 16 мм в качестве порога для диагностики невынашивания беременности привело к ложноположительному результату 4,4% в одной серии исследований, где ПЯ со средним диаметром от 17 до 21 мм и без видимого зародыша в дальнейшем приводили к жизнеспособным беременностям. Из-за интероператорской вариабельности при измерениях на ТВУЗИ порог СДПЯ в 25 мм повышает специфичность до 100%. Не все неудачные или потенциально нежизнеспособные внутриутробные беременности демонстрируют 7-миллиметровый КТР без сердечной деятельности или 25-миллиметровый СДПЯ без эмбриона, что требует дополнительных критериев, основанных на невизуализации живого эмбриона через определенный промежуток времени.
Беременность в неизвестном месте
В случае положительного теста на беременность с низким уровнем бета-ХГЧ, может быть слишком рано визуализировать место имплантации бластоцисты. Несмотря на ряд исследований, в которых сообщалось о дискриминационном уровне бета-ХГЧ (значение, выше которого внутриматочное ПЯ постоянно визуализируется при нормальной беременности на УЗИ), составлявшем 1000–2000 мМЕ/мл (1000–2000 МЕ/л), достоверность дискриминационного уровеня в исключении жизнеспособной беременности меньше, чем сообщалось первоначально. Например, в исследованиях сообщалось о случаях эмбрионов с сердечной активностью при последующем УЗИ после первоначального УЗИ, на котором не было выявлено ПЯ с уровнем бета-ХГЧ выше 2000–3000 мМЕ/мл (2000–3000 МЕ/л). Кроме того, многоплодная беременность приводит к более высоким уровням бета-ХГЧ в любом гестационном возрасте по сравнению с таковыми при одноплодной беременности. Хотя вероятность внематочной беременности значительно увеличивается при пустой матке и более высоких уровнях бета-ХГЧ, особенно если уровень выше 3000 мМЕ/мл (3000 МЕ/л), вероятность жизнеспособной МБ все еще составляет 0,5%.
Таким образом, у пациентки с гемодинамической стабильностью и беременностью в неизвестном месте менее опасно ждать, контролировать уровень бета-ХГЧ и УЗИ, чем предположительно лечить внематочную беременность.
Терминология
Точная интерпретация результатов УЗИ в первом триместре требует применения соответствующей и последовательной терминологии, как это изложено в Doubilet et al.(2013г.). Критерии жизнеспособных и нежизнеспособных МБ просты. Тем не менее, МБ неизвестной жизнеспособности является широкой категорией и может привести к путанице. Чтобы быть точными, МБ неизвестной жизнеспособности может применяться к нормальным ситуациям до развития эмбриона с сердечной деятельностью, включая пустое ПЯ( ПЯ с желточным мешком, но без эмбриона), и ПЯ с желточным мешком и зародышем, меньшим, чем 4 мм, но без сердечной деятельности. Вторая категория неизвестной жизнеспособности применяется, когда имеются данные, подозрительные на невынашивание беременности (признаки плохого прогноза). Авторы публикации обнаружили, что использование термина МБ неизвестной жизнеспособности более уместно в этом случае, потому что оно передает чувство настороженности. Альтернативно, для маленьких ПЯ предпочтительно использовать термин «раннее внутриматочное ПЯ на сроке __ гестационного возраста» вместо МБ неизвестной жизнеспособности, с рекомендацией контрольного УЗИ для подтверждения нормального развития беременности.
Выводы
Сочетание результатов УЗИ органов малого таза и количественных уровней бета-ХГЧ предоставляет мощные инструменты для диагностики ранней беременности, включая нормальную, нежизнеспособную МБ и внематочную беременность. Хотя пациентки могут желать определенных результатов, цель врача должна состоять в том, чтобы защитить и мать, и ребенка, предоставляя точные и четкие интерпретации, которые приводят к вмешательству только в случаях достоверно неразвивающейся МБ или визуализированной внематочной беременности. Может быть гораздо более вредно вмешиваться в судьбу пациенток с «беременностью в неизвестном месте» (потому что небольшой процент из них может быть с невизуализированной внематочной беременностью) или в случаях маточных беременностей «неизвестной жизнеспособности», чем проводить последующее наблюдение через соответствующие интервалы путем получения уровня бета-ХГЧ и контрольных УЗИ. Эффект от увеличения количества необходимых последующих обследований в результате этих консервативных руководящих принципов был изучен, и не является дорогостоящим. Было показано, что только 12% беременностей, ранее отнесенных к категории нежизнеспособных, попадают в категорию более консервативных «подозрительных на невынашивание беременности», что требует повторного обследования перед лечением. Поэтому, учитывая безопасность и экономическую эффективность, дискриминационные маркеры УЗИ должны быть установлены на 100% специфичности за счет чувствительности. Консенсусная группа Общества радиологов в ультразвуке, акушеров и врачей неотложной медицинской помощи, созданная Обществом радиологов в ультразвуке в 2012 году, установила новую терминологию и новый набор дискриминационных критериев для решения этих проблем. Кроме того, они признали различные результаты УЗИ и связанные с ними временные интервалы, для которых следует использовать диагноз «подозрение на невынашивание беременности» и обсуждать его с пациенткой. Радиологи должны быть знакомы с прогрессированием нормальных и ненормальных результатов УЗИ в первом триместре и развивать понимание принятой терминологии для использования в своих интерпретациях, чтобы направляющие врачи четко понимали их намерения.
*Также в публикации представлены снимки УЗИ.
Когда УЗИ покажет беременность?
Некоторые женщины начинают делать тесты чуть ли не с первых суток задержки или спешат на обследование к гинекологу и требуют направление на УЗИ. Следует знать, что даже самая совершенная аппаратура не способна выявить зачатие в первые дни. На каком сроке УЗИ показывает беременность, стоит ли проводить обследование и особенности ультразвукового исследования – в данной статье.
Первое плановое УЗИ
При нормальном течении беременности женщина проходит за весь период всего три плановых обследования. Первое из них назначается на сроке 11-12 недель. К этому моменту у плода уже есть зачатки всех органов и систем. Эмбрион вырастает настолько, что его можно хорошо рассмотреть при помощи аппарата и выявить возможные отклонения в развитии.
На данном этапе проводится диагностика на предмет отсутствия или наличия у ребенка синдрома Дауна и некоторых других генетических патологий. Такое ультразвуковое исследование называется скрининговым. Его итоги дополняются результатами анализов крови на хромосомные дисфункции.
Первое ультразвуковое исследование женщинам следует делать примерно через 7-8 недель после задержки, когда закрепление эмбриона уже является подтвержденным и сомнений не вызывает. Для констатации достаточно сделать анализ крови на ХГЧ и пройти осмотр у гинеколога. Однако бывают случаи, когда УЗИ для определения беременности на ранних сроках необходимо.
Причины и цели ранней ультразвуковой диагностики при беременности
До первого планового обследования женщине рекомендуется посетить специалиста по УЗИ в нескольких ситуациях:
Достаточно редко, но бывают случаи, когда оплодотворенная яйцеклетка не добирается до своего конечного пункта назначения, а закрепляется в трубе. Такая патология называется внематочной беременностью. Она может нести опасность для жизни женщины. При отсутствии вовремя принятых мер высок риск появления бесплодия. Ультразвуковое исследование способно выявить определить опасную ситуацию и помочь избежать серьезных последствий.
Аппаратное обследование позволит выяснить, имеется ли угроза выкидыша при болях внизу живота и кровянистых выделениях. Проведенное УЗИ может стать спасением для плода. Ультразвуковой метод диагностики способен обнаружить причину длительной задержки, когда беременность не подтверждается. Это может быть киста, фиброма или очень опасное заболевание под названием «пузырный занос», при котором совпадают все признаки, но зачатия не произошло.
Виды ультразвуковых исследований
Существует четыре вида УЗИ органов малого таза, которые практикуются в гинекологии. Краткая характеристика каждого:
Оптимальным способом выявления беременности на ранних сроках является трансвагинальный метод. Однако применять его можно не всегда. Есть противопоказания и риски возникновения осложнений.
Как готовиться к исследованию
Если ультразвуковое исследование делается не в экстренном порядке, то к процедуре необходимо заранее подготовиться. За пару суток до обследования желательно отказаться от пищи, способной вызвать повышенное газообразование:
Повышенное количество газов в кишечнике станет помехой во время обследования, которое и на ранних сроках и так довольно сложная процедура. Перед трансвагинальным УЗИ питьевой режим может оставаться обычным. Однако во время процедуры мочевой пузырь должен быть пустым.
Трансабдомиальное исследование, наоборот, проводится при наполненном. Для этого за три часа до процедуры нужно выпить как минимум литр жидкости и нельзя ходить в туалет. Если это условие для беременной невыполнимо, то разрешается сократить временной промежуток наполнения мочевого пузыря до часа.За сутки до вагинального ультразвукового исследования рекомендуется воздержаться от занятий сексом. Больше никакой подготовки любой из видов ультразвуковой диагностики не требует.
Ход процедуры
Трансвагинальное УЗИ несколько отличается от трансабдомиального с точки зрения проведения процедуры. В первом случае женщина снимает все, что ниже пояса, ложится лицом вверх на кушетку, разводит ноги. Во влагалище ей вводится датчик продолговатой формы, на который перед началом обследования надевается презерватив.
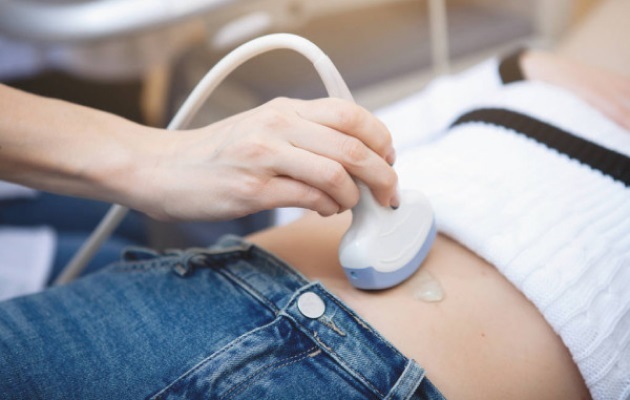
При трансабдомиальном ультразвуковом исследовании следует лишь оголить живот, немного приспустить трусики. Процедура тоже проводится в положении лежа на спине. Сначала живот смазывается специальным гелем. Затем по нему врач начинает водить датчиком. После окончания процедуры гель, нанесенный для перекрытия доступа воздуха, стирается одноразовой салфеткой.
Ультразвуковое исследование в обоих случаях длится всего несколько минут. За это время специалист получает исчерпывающую информацию о месте расположения зародыша, его размерах, частоте сердечных сокращений и т.д. В ходе процедуры и после ее окончания женщина не испытывает неприятных ощущений. Однако при полном мочевом пузыре из-за надавливания датчиком могут участиться позывы в туалет.
Возможные ошибки результатов УЗИ
Несмотря на то, что УЗИ считается одним из самых точных способов определения беременности на сроке от пяти акушерских недель, бывают случаи, когда аппарат не видит эмбриона либо диагностирует зачатие, которого нет. Причинами погрешностей результатов исследования могут стать:
Считается, что погрешности в определении беременности в самом ее начале при помощи УЗИ имеют место в одном из десяти случаев. Поэтому доверять результатам аппаратуры на 100 процентов нельзя. Нужно продолжать наблюдать за своим состоянием и пробовать другие методы. Если есть сомнения в качестве аппаратуры, которая использовалась, или в компетентности специалиста, можно пройти повторное обследование.
Стоит ли делать УЗИ для определения беременности
Первое плановое ультразвуковое исследование не зря назначается на сроке 11-12 недель. В этот период зародыш уже развивается настолько, что о нем можно получить достаточно информации. При этом еще не поздно прервать беременность, если будут обнаружения серьезные отклонения в развитии плода.
Женщины, которые делают УЗИ на более ранних сроках, все равно возвращаются в кабинет специалиста через несколько недель. Негативное влияние ультразвуковых волн на будущего ребенка наукой не доказано, но и не было опровергнуто. Не стоит рисковать здоровьем будущего ребенка и прибегать к процедуре при отсутствии показаний чаще, чем положено.
Также важно знать, что вагинальный способ, который считается самым точным на ранних сроках, способен спровоцировать выкидыш. Парам, планировавшим беременность много лет, а также женщинам из группы риска, данный метод использовать не рекомендуется. Лучше подождать пару недель, когда можно будет прибегнуть к традиционному способу – без проникновения.
Для исключения рисков, лучше пройти процедуру, когда УЗИ покажет беременность на 100 процентов. Перед ультразвуковым обследованием необходимо проконсультироваться с гинекологом. Он поможет подобрать оптимальное время для обследования и разновидность процедуры.


 Читайте также:
Читайте также: 