противозачаточные таблетки при мастопатии какие лучше
ГИНЕКОЛОГИЯ: Как правильно лечить мастопатию?
Возникающее разрастание в тканях молочных желез, носящее доброкачественный характер, но имеющее возможность переходить в стадию онкологии, называют мастопатией. Это серьезное заболевание, требующее консультации врача и выполнения его назначений.
Способ лечения мастопатии подбирается исходя из уровня тяжести заболевания и сопутствующих болезней. Основные методы — медикаментозное лечение и хирургические операции. Диффузные формы новообразования поддаются лечению лекарственными препаратами. Узловые новообразования лечатся путем оперативного вмешательства.
Фиброзно-кистозная мастопатия требует системного подхода в лечении, особенно консервативном. Препараты и дозировка подбираются индивидуально, исходя из наличия сопутствующих патологий, опухолей и других факторов. Учитывая взаимосвязь эндокринной системы и гинекологии, назначенное лечение проводится гормональными препаратами.
Особое место занимают антиэстрогены — «Тамоксифен» наиболее известное лекарственное средство, направленное на устранение повышенного количества эстрогенов. «Ралоксифен» является еще одним препаратом, блокирующим альфа-эстрогеновые рецепторы эндометрия и молочной железы, устраняя доброкачественные новообразования. «Бромкриптин» также широко применяется в гинекологии, а при мастопатии назначается для подавления лишних гормонов.
Гонадотропины успешно показывают себя в лечении мастопатии. «Даназол», «Нафарелин», «Бусерилин» и их аналоги блокируют функцию гипофиза, подавляя выработку ненужных гормонов. «Ливиал» используется для лечения женщин с расстройствами в период менопаузы. Препарат подавляет секрецию гонадотропинов.
Гормональные контрацептивы играют важную роль в лечебном процессе — доказано, что регулярный прием препаратов на протяжении года снижает возможность заболеть на 75%, а развитие онкологии груди в 2 раза.
Гестагены тоже активно участвуют в лечебном процессе — «Прожестожель» и «Дюфастон» содержат прогестерон, необходимый для восстановления функции молочных желез. Назначение, дозировку и способ применения назначает лечащий врач.
Негормональные препараты применяются с целью снижения отечности, боли, соответственно, и для предупреждения фиброзных изменений. «Индометацин», «Напроксен» и «Ибупрофен» отлично справляются с этими задачами.
Ферменты, как показывает практика и регулярное наблюдение пациенток, тоже играют существенную роль в лечении — «Вобэнзим» и его аналоги помогают снять воспаление, отеки и повысить иммунную систему.
Фито-гормоны, содержащиеся в проросших зернах пшеницы, семенах и ягодах обладают противораковыми свойствами, поэтому должны добавляться в рацион питания пациенток.
Дополнительное лечение мастопатии
Какая бы болезнь не возникла, мало лечить ее медикаментозными способами — важно изменить режим питания и образ жизни. Мастопатия не исключение, поэтому большую роль играет качество питания. Если пациент употребляет пищу, богатую жирами и мясными продуктами, гормональный фон может измениться в течение нескольких лет, а иногда и месяцев.
Мировое сообщество онкологов рекомендует включить в ежедневное меню антиканцерогенные продукты и компоненты. Речь идет об отрубях, жирорастворимых витаминах, овощах и некоторых видах фруктов, так как в них содержится клетчатка.
Витаминные комплексы необходимы для восполнения важных микроэлементов и минералов в организме, ведь в большинстве случаев именно их нехватка провоцирует возникновение патологий. Особое внимание уделяется витаминам групп А, Е, В и D. Их недостаток может стать причиной роста опухолей и не только в груди.
Восполнить недостаток можно не только витаминными препаратами, но и расширив список продуктов для ежедневного употребления:
Адаптогены, так называют вещества растительного происхождения, способные стимулировать внутренние ресурсы организма, тоже активные помощники в избавлении от патологии. Женьшень, элеутерококк, китайский лимонник, пыльца цветов и другие значительно повышают сопротивляемость организма опухолям.
Рекомендации врачей
Независимо от способа лечения и степени тяжести заболевания рекомендовано соблюдать ряд правил:
В результате неправильного, несвоевременного лечения или его отсутствия возможно осложнение в виде онкологии. По этой причине важно проводить самостоятельный осмотр груди, регулярно посещать врача и следовать его назначениям. Чем раньше будет диагностировано заболевание, тем проще от него будет избавиться, минуя серьезные последствия.
Гормональная контрацепция и маммологические риски
Цель исследования: оценка состояния молочных желез на фоне использования орального контрацептива с эстрадиола валератом и диеногестом.
Дизайн: проспективное когортное исследование.
Материалы и методы. Проведено клинико-рентгенологическое обследование 39 пациенток в возрасте от 18 до 45 лет с различными проявлениями доброкачественной дисплазии молочных желез (ДДМЖ). Для контрацепции всем пациенткам рекомендовали оральный контрацептив, содержащий эстрадиола валерат и диеногест.
Обследование молочных желез выполняли до начала приема гормонального контрацептива, через 3 и 6 месяцев наблюдения, оценивали их консистенцию, контур, симметричность, состояние кожного покрова, а также однородность, болезненность и наличие объемных образований.
Результаты. Через 3 месяца использования орального контрацептива, содержащего эстрадиола валерат и диеногест, было достигнуто достоверное снижение интенсивности мастодинии, особенно при изначально выраженных болях в молочных железах. Через 6 месяцев наблюдения большинство (61,5%) женщин отмечали отсутствие мастодинии. Ультразвуковое исследование показало положительную динамику: протоковая сеть стала менее выраженной, диаметр млечных протоков не превышал норму, содержимое в просвете отсутствовало. Помимо этого, наблюдали регресс кист, большинство кист диаметром до 10,0 мм регрессировали полностью.
Заключение. Согласно результатам исследования, комбинацию эстрадиола валерата и диеногеста можно рассматривать как приемлемый метод контрацепции для женщин с заболеваниями молочных желез, в частности с фиброзно-кистозной ДДМЖ и мастодинией.
Леонидова Татьяна Николаевна — к. м. н., главный внештатный специалист акушер-гинеколог-онколог Минздрава Пермского края, заведующая отделением ГБУЗ ПК «ПКОД». 614022, г. Пермь, ул. Баумана, д. 15. E-mail: 89128819266@yandex.ru
Микова Вера Николаевна — к. м. н., врач отделения ультразвуковой диагностики ГБУЗ ПК «ПКОД». 614022, г. Пермь, ул. Баумана, д. 15. E-mail: redaktor@rusmg.ru
Важно помнить, что большинство пациенток с фиброзно-кистозной болезнью нуждаются в эффективной контрацепции. Гормональные контрацептивы не только позволяют избежать нежеланной беременности, но и способствуют регуляции менструального цикла. В последние годы уделяется особое внимание неконтрацептивным эффектам КОК: снижению риска рака яичников, рака тела матки, доброкачественной дисплазии молочных желез (ДДМЖ), внематочной беременности, ВЗОМТ [1–3, 7, 9, 10, 14]. Однако при выборе препарата очень важно учитывать его влияние на состояние молочных желез, особенно если женщина уже страдает ДДМЖ. Усиление мастодинии в первые месяцы использования может привести к отказу от приема КОК.
Согласно рекомендациям ВОЗ (2015), доброкачественные заболевания молочных желез, а также отягощенная наследственность по раку молочной железы не служат противопоказаниями к приему комбинированных контрацептивов (категория приемлемости — 1). Гормональная контрацепция противопоказана женщинам, страдающим раком молочной железы на момент обследования (категория приемлемости — 4) или имеющим данное заболевание в анамнезе (категория приемлемости — 3) [2, 7, 13].
Сведения о влиянии гестагенов на морфофункциональные свойства клеток молочной железы немногочисленны. Возможный механизм положительного действия гормональных контрацептивов на ткани молочных желез заключается в способности стероидов блокировать выработку гонадотропинов и подавлять овуляцию, вызывая децидуальный некроз гиперплазированного эпителия долек и протоков молочных желез, а также снижение пролиферативной активности.
Неконтрацептивные свойства КОК определяет прогестаген, входящий в их состав. Согласно некоторым исследованиям, гестагены не влияют на активность ферментов, контролирующих синтез эстрогенов в молочной железе. Показано, что гестоден и дезогестрел угнетают эстрогениндуцированную пролиферативную активность раковых клеток молочной железы, а левоноргестрел не влияет на нее.
Для молочных желез особенно важен антиминералокортикоидный эффект гестагена, в частности дроспиренона. КОК, содержащие дроспиренон, препятствуют задержке жидкости в организме, уменьшая нагрубание молочных желез в предменструальный период [15, 16]. В исследованиях последних лет выявлено специфическое действие нового гестагена диеногеста, обладающего меньшим пролиферативным влиянием на ткань молочной железы, чем натуральный прогестерон. Установлено, что диеногест препятствует активации ангиогенеза и способен блокировать активирующее действие эстрадиола на рост опухолевых клеток при раке молочной железы [2, 4, 11, 12]. Данные о влиянии различных гестагенов на ткани молочных желез позволяют клиницисту индивидуализировать подбор КОК.
Цель исследования: оценка состояния молочных желез на фоне приема орального контрацептива с эстрадиола валератом и диеногестом.
МАТЕРИАЛЫ И МЕТОДЫ
Исследование проводили на базе ГБУЗ ПК «Пермский краевой онкологический диспансер» в 2012–2015 гг.
Критерии включения в исследование: возраст 18–45 лет, клинические и ультразвуковые признаки ДДМЖ, необходимость контрацепции.
Критерии исключения: подозрение на злокачественный процесс в молочной железе, беременность, послеродовый период, лактация, тяжелые экстрагенитальные заболевания.
Нами были обследованы 39 пациенток в возрасте от 18 до 45 лет с ДДМЖ, которые удовлетворяли критериям включения в исследование. В анамнезе у 21 (53,8%) женщины были роды и аборты, у 10 (25,6%) пациенток зарегистрированы только прерывания незапланированных беременностей на ранних сроках (от 5 до 8 недель); 18 (46,2%) участниц в прошлом принимали оральные контрацептивы, 13 (33,3%) использовали барьерные методы контрацепции, а 8 (20,5%) не предохранялись от нежелательной беременности.
Клинико-инструментальное исследование включало сбор жалоб, осмотр и пальпацию молочных желез. Обращали внимание на наличие болей в молочных железах и выделений из сосков. Для объективной оценки выраженности мастодинии использовали ВАШ: 0–3 балла соответствовали легкой степени мастодинии, 4–6 баллов — болевым ощущениям средней интенсивности, 7–10 баллов — интенсивной мастодинии.
При осмотре молочных желез оценивали их консистенцию, контур, симметричность, состояние кожного покрова, а также однородность, болезненность и наличие объемных образований. Пальпацию молочных желез выполняли в положении пациентки стоя и лежа на спине, пальпировали и регионарные лимфатические узлы (над- и подключичные, подмышечные).
На 5–7-й день менструального цикла проводили УЗИ молочных желез на ультразвуковом сканере LOGIQ S8 (GE Healthcare, США) с мультичастотным линейным датчиком (диапазон частот — 8,0–15,0 МГц). Согласно приказу Минздравсоцразвития России № 154 от 15.03.2006 [6] женщинам старше 40 лет выполняли рентгенологическую маммографию на аппаратах GE Alpha RT (GE Healthcare, США) и GE Performa (GE Healthcare, США). При обнаружении кист делали тонкоигольную биопсию молочных желез, цитологическое исследование пунктата и отделяемого из сосков. Обследование молочных желез осуществляли до начала приема гормонального контрацептива, через 3 и 6 месяцев наблюдения.
Для контрацепции всем пациенткам рекомендовали оральный контрацептив, содержащий эстрадиола валерат и диеногест (Клайра®, производитель — Байер Веймар ГмбХ и Ко. КГ, Германия), предусматривающий более длительный прием активных таблеток (26/2). Подобный режим приема приводит к достижению стабильных сывороточных концентраций эстрадиола на протяжении всего цикла [16].
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
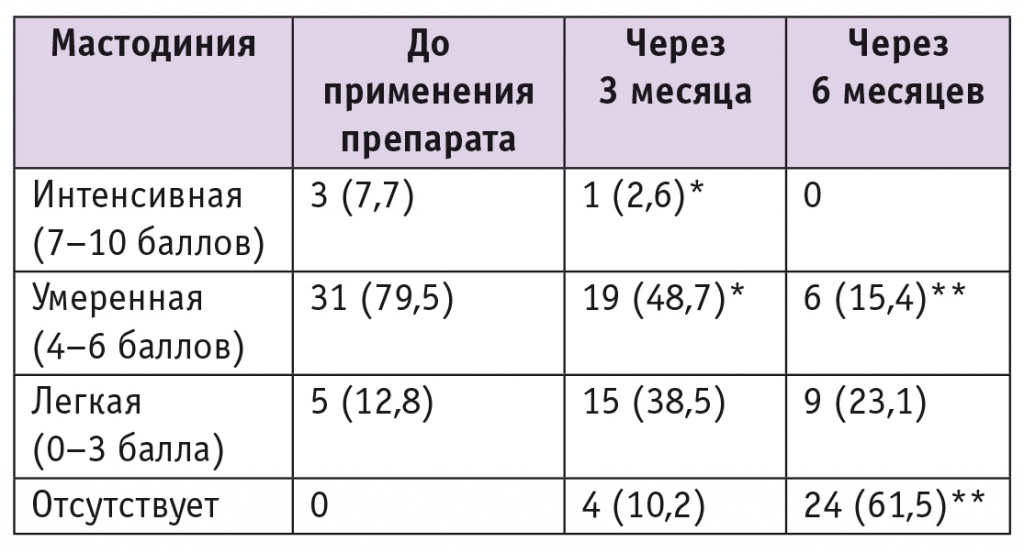
В начале исследования все пациентки предъявляли жалобы, характерные для ДДМЖ: на предменструальную мастодинию — 31 (79,5%); ациклическую мастодинию — 3 (7,7%); выделения из сосков — 5 (12,8%). У большинства (79,5%) женщин наблюдали мастодинию умеренной степени, у 12,8% — легкую, и только у 7,7% пациенток отмечали интенсивное нагрубание молочных желез ( табл. ).
Частота мастодинии на фоне приема комбинации эстрадиола валерата и диеногеста (n = 39), n (%)
Примечание. Знаком (*) отмечены статистически значимые отличия от исходного показателя: (*) — р
У 33 (84,6%) участниц зафиксировали сочетание болезней молочных желез и гинекологических заболеваний. Среди сопутствующих гинекологических заболеваний преобладали эндометриоз матки (n = 23, 69,6%), обильные, частые и нерегулярные менструации (аномальные маточные кровотечения) (n = 5, 15,2%), сальпингит и оофорит (n = 5, 15,2%).
Клиническое обследование позволило выявить различные варианты ДДМЖ: у 7 (18,0%) женщин — с преобладанием фиброзного компонента; у 21 (53,8%) — смешанную фиброзно-кистозную ДДМЖ. Кроме того, у 11 (28,2%) женщин была отмечена мастодиния без ультразвуковых признаков патологии молочных желез.
При фиброзно-кистозной ДДМЖ с преобладанием фиброзного компонента ультразвуковая эхография молочных желез обнаруживает характерное повышение эхогенности паренхимы вследствие чередования гиперэхогенных соединительнотканных элементов с менее эхогенными железистыми структурами, расширенные млечные протоки с утолщенными стенками и анэхогенным содержимым в просвете. У пациенток со смешанной фиброзно-кистозной ДДМЖ удается четко визуализировать множественные кисты овальной или округлой формы размером от 4,0 мм до 18,0 мм с отчетливыми контурами и отсутствием внутренних эхосигналов, которые диффузно разбросаны по всей ткани молочных желез. При маммографии фиксируется множество мелких нечетко контурированных очагов уплотнения [3].
Через 3 месяца наблюдения в результате клинико-ультразвукового и рентгенологического исследований было установлено статистически значимое снижение интенсивности мастодинии, особенно у женщин с выраженной ее формой (р табл. ).
По данным ультразвуковой эхографии молочных желез, картина в целом осталась прежней: сохранилась дуктэктазия с анэхогенным содержимым в просвете протоков, размеры кист практически не изменились.
Через 6 месяцев приема эстрадиола валерата и диеногеста большинство (61,5%) женщин отмечали отсутствие боли в молочных железах (при сравнении с исходным показателем р табл. ).
Ультразвуковая эхография позволила отметить положительную динамику: протоковая сеть стала менее выраженной, диаметр млечных протоков не превышал норму, содержимое в просвете отсутствовало. Помимо этого, наблюдали регресс кист, большинство кист диаметром до 10,0 мм регрессировали полностью.
У одной пациентки была проведена тонкоигольная биопсия кистозного образования молочной железы размером 18 мм, в ходе динамического наблюдения повторного наполнения кисты не отмечено. Цитологическое исследование пунктата не выявило атипической пролиферации эпителия. Все пациентки продолжили принимать КОК, содержащий эстрадиола валерат и диеногест.
Согласно результатам исследования, комбинацию эстрадиола валерата и диеногеста можно рассматривать как приемлемый метод контрацепции для женщин с заболеваниями молочных желез, в частности с фиброзной доброкачественной дисплазией молочных желез и изолированной мастодинией. Динамический режим дозирования препарата, комбинация натурального эстрогена (эстрадиола валерата) и гестагена с антипролиферативными свойствами обеспечивают минимальное количество побочных эффектов со стороны молочных желез. Дальнейшие исследования в этой области позволят индивидуализировать подбор метода контрацепции в зависимости от состояния молочных желез.
Консервативное лечение фиброзно-кистозной болезни молочной железы (мастопатии)
Авторы предлагают различные методы консервативного лечения фиброзно-кистозной мастопатии, целесообразность применения которых может определить только лечащий врач. К методам негормональной терапии относят коррекцию диеты, правильный подбор бюстгальтера, использование витаминов, мочегонных, нестероидных противовоспалительных, улучшающих кровообращение средств и др. В качестве средств гормональной терапии используют антиэстрогены (тамоксифен, фарестон), препараты для оральной контрацепции, гестагены, андрогены, ингибиторы секреции пролактина, аналоги освобождающего гормона гонадотропина (LHRH). Применение аналогов LHRH возможно у пациенток с мучительной мастодинией при отсутствии эффекта от лечения другими гормонами. Д. Балтиня, А. Сребный
Латвийский научно-исследовательский институт клинической и экспериментальной медицины, Рига (Латвия).
Согласно классификации ANDI, фиброзно-кистозные изменения ткани молочной железы у женщин репродуктивного возраста условно могут быть отнесены к вариантам нормы. Однако, если жалобы очень выражены и существенно ухудшают качество жизни, или существует реальная угроза малигнизации (атипичная гиперплазия, рак молочной железы в семейном анамнезе), необходим более тщательный и продуманный подход к выбору тактики лечения.
Женщинам, у которых фиброзно-кистозная мастопатия обнаружена случайно как сопутствующая патология и у которых нет никаких жалоб, специальное лечение обычно не нужно. Таких пациенток необходимо обследовать (ультразвуковое исследование и/или маммография и диагностическая пункция) и дальнейшее наблюдение можно продолжать при контрольных осмотрах у гинеколога или другого специалиста не реже, чем один раз в год. В вышеописанной ситуации, а также в случаях, когда у женщины имеется умеренно выраженная циклическая масталгия без пальпаторно определяемых образований в молочных железах, зачастую достаточно удостовериться, что у больной нет рака (разумеется, если этот диагноз исключен объективно).
Женщинам с умеренной циклической или постоянной формой мастодинии и диффузными фиброзно-кистозными изменениями структуры молочной железы (без явных макроцист) можно пробовать начинать лечение с назначения диеты и коррекции физиологических циклов. Наиболее часто это относится к молодым и в остальном здоровым женщинам.
Однозначного алгоритма лечения фиброзно-кистозной мастопатии нет. Каждый случай требует индивидуального подхода. Поэтому целесообразность применения предлагаемых методов лечения определяет лечащий врач. Если есть хоть минимальные подозрения на возможность малигнизации, пациентку необходимо отправить в онкологическое учреждение. В такой ситуации гипердиагностика и ложная тревога может и худшем случае стать тактической ошибкой, однако это может позволить избежать стратегической ошибки, что значительно важнее.
Методы негормональной терапии
Коррекция диеты. Многие эксперименты и клинические исследования показали, что существует тесная связь между употреблением метилксантинов (кофеин, теофиллин, теобромин) и развитием фиброзно-кистозной мастопатии. Существует мнение, что эти соединения способствуют развитию фиброзной ткани и образованию жидкости в кистах. Поэтому ограничение содержащих метилксаптины продуктов (кофе, чай, шоколад, какао, кола) или полный отказ от них может существенно уменьшить боли и чувство набухания молочных желез. Многие авторы рекомендуют такую коррекцию диеты как первое условие при лечении мастопатии, хотя индивидуальная чувствительность к метилксантинам может колебаться в очень широком диапазоне и на нее может оказывать влияние как физический, так и психоэмоциональный стресс.
Выбор бюстгальтера. Женщинам с циклической или постоянной формой масталгии обязательно следует обращать внимание на этот предмет женского туалета, так как полное его игнорирование, ношение бюстгальтера несоответствующей формы или размера может стать причиной хронической деформации груди, ее сдавления или перегрузки связочного аппарата, особенно у женщин с большой и опущенной грудью. Нередко при устранении этих причин боли в молочной железе уменьшаются или даже полностью проходят.
Витамины. Для назначения витаминов пациенткам с фиброзно-кистозной мастопатией есть множество оснований, так как они: 1) способствуют нормализацию метаболизма и гормонального дисбаланса; 2) оказывают антиоксидантное действие; 3) стимулируют рост, размножение и созревание эпителиальных клеток; 4) стабилизируют деятельность периферической и центральной нервной системы; 5) способствуют нормализации функции яичников, надпочечников и щитовидной железы: 6) дополнительно укрепляют иммунную систему организма и.т.д.
Мочегонные средства. Циклическую мастопатию, как одно из проявлений предменструального синдрома, особенно, если она комбинируется с отечностью кистей и стоп незадолго до менструации, можно пробовать купировать легкими мочегонными средствами (например, травяными чаями). Желательно также ограничить употребление поваренной соли в этот период.
Нестероидные противовоспалительные средства. Часть авторов рекомендуют для уменьшения циклической масталгии принимать нестероидные противовоспалительные средства (например, диклофенак) за неделю или несколько дней до очередной менструации, когда появляются наиболее сильные боли в молочных железах, однако это нс может быть рекомендовано в качестве постоянного и длительного метода лечения.
Комплексные, природные продукты. В настоящее время предлагается много различных комплексных средств растительного происхождения с витаминами, антиоксидантами и микроэлементами для лечения как мастопатии и предмепструального синдрома (включая циклическую масталгию), так и симптомов, вызванных наступлением менопаузы.
Эти комплексные народные средства содержат активные вещества, например, Oenothera Biennis, Суnаrа C.irdunculus, Vilex Agnus castus, Pueraria labata, Glycyrrhiza glabra, Angelica sinensis, Artemisia vulgais и др.
Возможности гормональной терапии
Антиэстрогены. Чтобы обеспечить свое стимулирующее воздействие, эндогенным эстрогенам необходимо вступить в связь со специфическими рецепторами клетки. В случае относительной гиперэстрогении антиэстрогены (тамоксифен, торемифен), блокируя эти эстрогенорецепторы в тканях-мишенях (в т.ч. в молочной железе), не позволяют эстрогенам связываться с рецепторами, уменьшая их биологическую активность.
В литературе указания на применение антиэстрогенов для лечения мастопатии появились уже с конца 70-х годов. По данными разных авторов, терапевтический эффект тамоксифена наблюдается в 65-75% случаев и наступает обычно через 2-3 мес после начала приема 10 мг препарата в день. Другие авторы рекомендуют назначать препарат по 20 мг в сутки за 10 дней до очередной менструации, продолжая это лечение синхронно с 2-3 менструальными циклами или 30-90 дней подряд женщинам в менопаузе. Авторы этой схемы отмечают уменьшение масталгии в 97% случаев, стабилизацию цикла и уменьшение кровопотери при менструации практически у всех женщин. У некоторых пациенток возможно усиление болей и чувства набухания груди в течение первых четырех недель лечения, что можно объяснить частичным эстрогенным действием антиэстрогенов; в редких случаях из-за этого приходится прервать лечение, после чего симптомы со временем сами уменьшаются. Имеется уникальное наблюдение [1] спонтанной регрессии макроцист молочной железы у двух женщин репродуктивного возраста, получавших лечение тамоксифеном по поводу рака второй молочной железы. Тамоксифен с успехом используется также для коррекции предменструального синдрома, особенно для уменьшения болей в молочной железе, в дозе 10 мг с 5-го по 24-й день цикла: по данным рандомизи-рованного исследования с двойным слепым методом [2], мастодиния исчезла в 90% случаев.
Употребление тамоксифена достоверно снижает вероятность развития рака во второй молочной железе. Особенно это распространяется на пациенток с доказанной атипичной пролиферацией, макроцистами или наличием указаний на рак молочной железы в семейном анамнезе. Однако часть авторов уверены, что назначение тамоксифена для лечения мастопатии не является методом выбора и должно быть резервировано только для особых случаев.
К возможным побочным явлениям лечения надо отнести, кроме уже упомянутого, усиление масталгии в начале лечения, приливы, усиленную потливость, тошноту и головокружение. В последнее время в литературе все чаще обращается внимание на канцерогенные свойства тамоксифена, т.е. возможность развития при длительном его применении индуцированной гиперплазии эндометрия и (или) рака эндометрия у женщин, а также гепатоцеллюлярной карциномы у лабораторных животных. Поэтому вполне понятны поиски более безопасных средств, тем более, что они предусмотрены для использования и профилактических целях или при доброкачественных болезнях. Одним из таких препаратов является фарестон (торемифен), выпускаемый фирмой «Орион Корпорэйшн», который в предварительных исследованиях показал себя эффективным и хорошо переносимым средством лечения мастопатии. По собственным данным автора, во время лечения мастодиния полностью исчезла у 12 из 21 пациенток, значительно уменьшилась у 7, практически не изменилась у 4 и у одной пациентки препарат вызвал усиление симптомов болезни. В большинстве случаев эффект проявился уже в течение первого месяца. Для лечения мастопатии рекомендуется принимать фарестон по 20 мг с 5-го но 25-й день после начала менструации женщинам с регулярным циклом или ежедневно женщинам с нерегулярным циклом или в менопаузе. Желательная продолжительность лечения 3-6 мес.
Средства оральной контрацепции. Правильно выбранная и используемая оральная контрацепция обеспечивает постоянное подавление стероидогенеза и овуляции, подавление синтеза овариальных андрогенов, подавление синтеза эстрогено-рецепторов в эндометрии, выравнивание чрезмерных колебаний циклических гормонов, а также длительную защиту от развития рака яичников и эндометрия. Симптомы мастопатии нередко уменьшаются или даже полностью проходят уже в течение первых двух месяцев, однако объективные результаты можно ожидать не ранее, чем через 1-2 года после начала применения оральной контрацепции. В то же время, у части женщин во время применения оральных контрацептивов боли в молочных железах и другие симптомы мастопатии могут даже усиливаться. Тогда приходится переходить на другой вид контрацепции, или менять средства оральной контрацепции.
Не рекомендуется использовать т.н. mini-pilli, считая, что доза гормонов в них слишком ничтожна, чтобы воздействовать на течение мастопатии.
При выборе препарата надо учитывать как возраст женщины, так и выраженность симптомов болезни, сопутствующие заболевания, гормональный дисбаланс, метаболические нарушения. Чем моложе и в остальном здоровее женщина, страдающая умеренной циклической масталгией, тем смелее можно назначать низкодозные оральные контрацептивы. Чем старше женщина и выраженное симптомы болезни, тем серьезнее надо взвесить соотношение эстрогенов/гестагенов в выбираемом оральном контрацептивном препарате.
Гестагены. Терапевтическое действие гестагенов при лечении предменструального синдрома и фиброзно-кистозной мастопатии связывается с угнетением функциональных гипофизарно-яичниковых связей и уменьшением стимулирующего пролиферацию действия эстрогенов на ткани молочной железы. Предохраняют ли в действительности гестагены от заболевания раком молочной железы, пока до конца не выяснено. Предполагается, что этот возможный защитный механизм может отличаться для тканей молочной железы и эндометрия.
В большинстве случаев, если есть основание предполагать функциональную недостаточность лютеиновой фазы, гестагены (например, 5 мг норетистерона или 10 мг МПА) назначают с 15-16-го дня цикла до 25-го дня, синхронизируя курсы лечения по крайней мере с 6-12 циклами. Для обеспечения дополнительного антиэстрогенного действия до овуляции желательно назначение гестагенов уже с 10-го по 25-й день цикла. Для полной же блокады овуляции и более сильного воздействия гестагенов можно назначать эти препараты уже с 4-5-го до 25-го дня цикла.
Даназол. Андрогены как антагонисты эстрогенов используются для лечения мастопатии. В основе действия даназола лежит его способность угнетать синтез гонадотропного гормона (правда, доказанная пока только в экспериментах с лабораторными животными) и некоторых эссенциальных энзимов в овариальном стероидогенезе, ему присуще прогестагенное и слабое андрогеннос действие.
Ингибиторы секреции пролактина. Эти препараты (бромкриптин) оправданно назначать только больным с лабораторно доказанной гиперпролактинемией. К тому же, уровень пролактина в сыворотке желательно определять после внутривенного введения освобождающего фактора тиреотропного гормона (TRH-тест). TRH-тест можно рекомендовать для отбора тех пациенток, у которых можно ожидать каких-либо нарушений секреции пролактина и кому, соответственно, можно назначать бромкриптин. В этих случаях дозу медикамента увеличивают очень медленно, начиная с 2,5 мг и повышая ее до 5,0 или 7,5 мг при регулярном контроле уровня пролактина в сыворотке. Не надо забывать, что при лечении в половине случаев наблюдаются такие побочные эффекты, как алопеция, головокружение, отечность, головные боли, что нередко делает прием этого препарата труднопереносимым.
Аналоги LHRH. В результате использования аналогов освобождающего гормона гопадотропина (LHRH) существенно уменьшается уровень циркулирующих эстрогенов и тестостерона. К тому же наличие рецепторов LHRH в образцах ткани рака молочной железы и фиброцистической мастопатии [3] позволяет думать, что LHRH специфически воздействует (аутокринным или паракринным путем) на рост клеток ткани молочной железы.
Мастопатия и заместительная гормонотерапия
Мастопатия у женщины при наличии рака молочной железы в анамнезе
У женщины при наличии рака молочной железы в анамнезе фиброзно-кистозные изменения могут развиться или продолжать прогрессировать в обеих (при органосберегающей операции) или в оставшейся молочной железе и выраженную масталгию в таких случаях наблюдают ничуть не реже.