с каким лекарством принимать диакарб
Диакарб в лечении гидроцефалии и внутричерепной гипертензии
Применение ацетазоламида при лечении сердечно-сосудистых заболеваний
Работы, посвященные оценке эффективности применения ацетазоламида при лечении хронической сердечной недостаточности (ХСН) появились еще в 50-е годы XX века [1, 2]. Тем не менее длительное время этому препарату отводилась весьма скромная роль в лечении сердечно-сосудистых заболеваний. В четвертом издании известного учебника по клинической фармакологии, вышедшем в 1973 г, D.R. Laurence отметил, что «применение ацетазоламида имеет в основном теоретический, но не практический интерес» [3]. Мнение о роли ацетазоламида при лечении разных заболеваний за прошедшие 30 лет существенно изменилось. В настоящее время ацетазоламид используется не только при глаукоме [4], эпилепсии [5, 6] и высокогорной болезни [7, 8], но также при лечении сердечной [9] и легочно-сердечной недостаточности [10]. Применяется он и для лечения такой редкой неврологической патологии, как гипокалиемический периодический паралич [11]. В настоящем обзоре будут рассмотрены наиболее важные аспекты применения ацетазоламида при сердечно-сосудистых заболеваниях.
Фармакологические свойства ацетазоламида
Ацетазоламид —N-[5-(Аминосульфонил)-1,3,4-тиадиазол-2-ил]ацетамид — ингибитор карбоангидразы — относительно слабый диуретик [12], поскольку его подавляющее действие на карбоангидразу ограничивается вызываемым терапией ацидозом и сопутствующим увеличением реабсорбции натрия в дистальных почечных канальцах.
После приема внутрь ацетазоламид быстро всасывается из желудочно-кишечного тракта. Его максимальная концентрация в крови (Cmax) после приема 500 мг достигается через 1—3 ч и составляет 12—27 мкг/мл; определяемая концентрация в плазме сохраняется в течение 24 ч после приема препарата [13]. Ацетазоламид проникает через плацентарный барьер, а также в небольших количествах в грудное молоко. Применение ацетазоламида в терапевтических концентрациях сопровождается высокой связью с белками плазмы (>96%). Выведение из организма происходит за счет активной секреции в проксимальных канальцах почек [14, 15]. Препарат не накапливается в тканях.
Диуретический эффект основан на угнетении активности карбоангидразы в почках и изменении кислотно-основного состояния в организме. Он действует главным образом на проксимальные канальцы. Угнетение карбоангидразы приводит к уменьшению образования угольной кислоты и снижению реабсорбции бикарбоната и ионов натрия эпителием канальцев; повышается выделение с мочой ионов натрия и бикарбонат-ионов, в связи с чем увеличивается выделение воды; рН мочи повышается. Увеличения выделения хлоридов не происходит.
В экспериментальных исследованиях на человеке было показано, что применение ацетазоламида сопровождается прямым сосудорасширяющим действием, которое обусловлено активацией калиевых каналов, регулируемых кальцием (KCa каналы) [16, 17]. Ацетазоламид был первым препаратом, для которого была доказана способность воздействия на эти каналы.
Применение ацетазоламида у больных с тяжелой сердечной недостаточностью при развитии устойчивости к действию диуретиков
У больных с ХСН, не имеющих нарушения функции почек, 99% профильтровавшихся ионов натрия реабсорбируется в почечных канальцах [18]. Примерно две трети ионов натрия подвергается обратному всасыванию в проксимальных канальцах [19], оставшаяся в просвете канальцев часть ионов натрия попадает в область петли Генле — месте действия петлевых диуретиков, которые, подавляя реабсорбцию натрия, приводят к выведению с мочой ионов натрия, хлора, калия и водорода [20]. Эффективность применения петлевых диуретиков в значительной степени зависит от количества ионов натрия в области петли Генле — при снижении их концентрации в этой зоне, применение петлевых диуретиков становится неэффективным из-за отсутствия субстрата их действия. Сниженный кровоток в почках при ХСН способствует уменьшению количества ионов натрия, выделяемого в просвет петли Генле [20].
Истинная частота развития устойчивости к действию петлевых диуретиков у больных с ХСН неизвестна [21]. При ретроспективном анализе 1153 больных с выраженной ХСН, включенных в исследование PRAISE (Prospective Randomized Amlodipine Survival Evaluation), устойчивость к диуретикам отмечалась у 402 больных (устойчивость определялась как потребность в применении фуросемида в дозе >80 мг/сут или буметанида >2 мг/сут) [22]. Epstein M. et al. [23] определяют устойчивость к действию диуретиков более строго — как неспособность выделять ≥90 ммоль натрия в течение 72 ч после приема фуросемида по 160 мг 2 раза в день. Резистентность к диуретикам обычно развивается у больных с фракционной экскрецией ионов натрия намного ниже нормального уровня (0,2%) [24].
Анализ данных исследования PRAISE также выявил, что развитие устойчивости к применению диуретиков при ХСН — независимый прогностический показатель неблагоприятного исхода (стандартизованное отношение риска для смерти, внезапной смерти и левожелудочковой недостаточности при использовании высоких доз диуретиков составило 1,37; 1,39 и 1,51 соотв.) [22].
Снижение эффективности применения петлевых диуретиков может быть обусловлено несколькими причинами [25]. Кратковременная потеря эффективности проявляется в снижении ответа на повторное применение диуретика вскоре после первого введения. Ее можно преодолеть за счет восстановления объема плазмы, уменьшившегося в результате применения диуретической терапии [26—28]. Хотя точный механизм этого вида устойчивости к действию диуретиков остается неясным, предполагается, что ее развитие связано с активацией ренин-ангиотензиновой и симпато-адреналовой систем. Медикаментозное подавление активации этих систем тем не менее не приводит к предотвращению развития этого типа устойчивости [27, 29, 30].
При длительном применении петлевых диуретиков, подавление реабсорбции ионов натрия в области петли Генле, обуславливает попадание их в более дистальные участки нефрона. Это приводит к развитию гипертрофии дистальных сегментов нефрона с соответствующим увеличением реабсорбции натрия в них [31—35]. Усиление реабсорбции натрия в дистальных канальцах сопровождается снижением диуреза. Развивается устойчивость к действию петлевых диуретиков. Применение тиазидных диуретиков блокирует реабсорбцию натрия в дистальных канальцах, позволяя преодолеть этот тип устойчивости к действию петлевых диуретиков [23, 36—38].
Увеличение реабсорбции ионов натрия в проксимальных почечных канальцах — еще один важный механизм развития устойчивости к диуретикам при ХСН. В этих случаях повышенная реабсорбция натрия в проксимальных канальцах приводит к снижению их доставки в дистальные отделы нефрона, обуславливая неэффективность применения петлевых диуретиков [39—42]. Назначение ацетазоламида позволяет преодолеть этот тип устойчивости у больных, не отвечающих на применение высоких доз петлевых диуретиков и у больных с метаболическим алкалозом.
Отдельные авторы высказывают сожаление о том, что современные клинические рекомендации по лечению больных с ХСН Американской ассоциации сердца, Американской коллегии кардиологов и Американского общества по сердечной недостаточности не содержат советов по лечению больных с развившейся устойчивостью к действию диуретиков [43]. В этих условиях тактика лечения ХСН, устойчивой к применению диуретиков, основывается на результатах небольших исследований и подходах, сложившихся в клинической практике.
В исследовании, включавшем здоровых добровольцев, было показано, что при повышенной реабсорбции натрия в проксимальных канальцах за счет значительного ограничения потребления натрия с пищей применение ацетазоламида и фуросемида оказывает синергетический эффект [44]. Рандомизированные клинические исследования эффективности использования ацетазоламида у больных с выраженной ХСН не проводились. Существует мнение, что ацетазоламид целесообразно применять при выраженной ХСН только в случаях развития устойчивости к действию петлевых и тиазидных диуретиков [25]. Применение ацетазоламида в этих ситуациях возможно как в виде таблеток по 250 мг 2—3 раза в день в течение 3—4 дней [9], так и в/в по 500 мг болюсно [25].
Гипохлоремия также может приводить к развитию неэффективности применения петлевых диуретиков. Сообщения о возможности применения ацетазоламида для устранения гипохлоремии, развившейся в результате применения фуросемида и спиронолактона, появились еще в начале 80-х годов ХХ века. В 1980 г Khan M.I. et al. [45] сообщили об эффективности применения ацетазоламида для коррекции нормокалиемического гипохлоремического алкалоза, развившегося у больного 74 лет с выраженной ХСН на фоне применения фуросемида и спиронолактона. При низкой концентрации хлоридов в крови (95 мэкв/л.
Применение ацетазоламида при лечении эпизодов центрального апноэ во сне
Среди причин развития центрального апноэ во сне выделяют альвеолярные гиповентиляционные нарушения, сердечную недостаточность, неврологические и автономные нарушения [47]. Существуют также идиопатические формы центрального апноэ во сне. Больные с идиопатической формой центрального апноэ во сне часто жалуются на бессонницу и частые пробуждения ночью; может отмечаться сонливость в дневное время. Дыхание типа Чейн-Стокса или периодическое дыхание нередко наблюдаются при ХСН и неврологических нарушениях, особенно при поражении стволовых структур мозга [47].
Апноэ определяют как прекращение вдыхаемого воздушного потока на 10 с и более. Обструктивное апноэ проявляется отсутствием потока при наличии экскурсии грудной клетки и живота, а центральное апноэ отсутствием потока и экскурсии грудной клетки и живота [48—50]. Гипопноэ определяют как уменьшение вдыхаемого потока в течение ≥10 с, сопровождающееся снижением на 4% и более насыщения артериальной крови оксигемоглобином или пробуждением [51].
Распространенность центрального апноэ во время сна среди больных с ХСН достигает 40—45% [48, 52, 53]. К предрасполагающим факторам развития центрального апноэ во время сна у больных с ХСН относят гипокапнию и замедление кровотока, а также, возможно, изменение активности стволовых структур мозга [52, 54]. У больных с сочетанием ХСН и центрального апноэ во время сна наличие гипокапнии (напряжение CO2 в артериальной крови — PaCO2 ≤35 мм рт.ст.) в 20 раз увеличивает риск развития пароксизмов желудочковой тахикардии [55].
При одинаковой фракции выброса левого желудочка смертность больных с ХСН увеличивается при наличии нарушений дыхания по типу Чейн—Стокса [52]. Наиболее эффективными подходами к лечению в этих ситуациях считаются улучшение функции сердца, ингаляции O2 в ночное время и дыхание под повышенным давлением. Поскольку метаболический ацидоз, вызываемый ацетазоламидом, стимулирует вентиляцию легких, предполагалось, что применение этого препарата будет эффективным при нарушениях дыхания во время сна [56]. Ацетазоламид нередко рекомендуют в качестве медикаментозной терапии для уменьшения выраженности центрального апноэ во время сна [47, 52, 57]. В исследовании, включавшем 14 больных с центральным апноэ во время сна, было показано, что даже однократный прием небольших доз ацетазоламида (по 250 мг за 1 ч до отхода ко сну) приводит к снижению индекса центрального апноэ с 25,5±6,8 до 13,8±5,2; продолжение терапии в течение 1 мес в той же дозе сопровождалось дальнейшим снижением индекса центрального апноэ до 6,6±2,9 [58]. Отмечена эффективность применения ацетазоламида для уменьшения частоты желудочковой экстрасистолии, возникающей на фоне эпизодов центрального апноэ [59].
В небольшом исследовании, включавшем 9 больных с обструктивным апноэ во сне, была показана возможность увеличения гиперкапнической, но не гипоксической стимуляции [60]. На основании результатов этого исследования было высказано предположение о том, что применение ацетазоламида оказывает положительное действие при нетяжелых случаях обструктивного апноэ за счет улучшения центрального контроля и стабилизирующего влияния на контроль вентиляции. В то же время в другом, также небольшом исследовании, было отмечено, что на фоне применения ацетазоламида при смешанном типе апноэ во время сна возможно усиление обструктивного компонента апноэ при уменьшении центрального компонента [61].
Применение ацетазоламида при дыхательной и легочно-сердечной недостаточности у больных с хроническими обструктивными заболеваниями легких
Возможность улучшения газового состава крови при хронических обструктивных заболеваниях легких (ХОБЛ) на фоне использования ацетазоламида отмечалась при исходном метаболическом алкалозе, обусловленном применением кортикостероидных препаратов или диуретиков [62]. В этих случаях положительное действие ацетазоламида, вероятно, обусловлено увеличением стимуляции дыхания за счет метаболического ацидоза, который возникает при подавлении почечной карбоангидразы [63, 64].
В исследовании, включавшем здоровых добровольцев, было показано, что прием ацетазоламида (по 250 мг каждые 8 ч в течение 3 дней) приводил к увеличению объема вентиляции в покое с 12,22±2,41 до 14,01±1,85 л/мин и уменьшению максимального PаСО2 в конце спокойного выдоха с 40,0±4,7 до 33,3±3,5 мм рт.ст. [65]. Избыток оснований в крови снижался с –0,08±1,20 до –7,48±2,07 ммоль/л, что указывало на развитие метаболического ацидоза и объясняло уменьшение напряжения PаСО2 в крови.
В рандомизированном двойном слепом перекрестном исследовании, включавшем 19 больных с ХОБЛ и гиперкапнией, сравнивалась эффективность применения двух стимуляторов дыхания — ацетазоламида (по 250 мг 2 раза в день) и медроксипрогестерона ацетата (по 30 мг 2 раза в день) [10]. Оба препарата оказывали статистически значимое положительное влияние на показатели газового состава крови в течение суток. Однако использование ацетазоламида, в отличие от медроксипрогестерона, сопровождалось статистически значимым улучшением насыщения кислородом артериальной крови (SaO2) в ночное время.
Был также проведен систематический обзор, посвященный оценке эффективности и безопасности применения ацетазоламида при лечении гиперкапнической дыхательной недостаточности у больных ХОБЛ [66]. Анализировались только плацебо-контролируемые исследования с участием больных со стабильной дыхательной недостаточностью на фоне ХОБЛ. Всего для анализа были отобраны 4 исследования, которые включали 84 больных. Длительность наблюдения в среднем составила 2 нед. Во всех исследованиях была отмечена примерно одинаковая эффективность применения ацетазоламида. В двух рандомизированных параллельных исследованиях применение ацетазоламида сопровождалось развитием метаболического ацидоза и вызывало статистически незначимое снижение PaCO2 (в среднем на 3,08 мм рт.ст. при 95% ДИ от –6,83 до 0,68) и статистически значимое увеличение PaO2 (в среднем на 11,55 при 95% ДИ от 7,28 до 15,83). В одном исследовании было отмечено улучшение сна. Побочные эффекты встречались нечасто. Таким образом, полученные в ходе анализа данные указывают на то, что применение ацетазоламида при гиперкапнической дыхательной недостаточности у больных с ХОБЛ приводит к небольшому увеличению PaO2 и снижению PaCO2 [66]. Считается, что применение ацетазоламида как стимулятора дыхания при ХОБЛ должно ограничиваться редкими случаями острой гиперкапнии [67].
Следует отметить, что применение фуросемида при ХОБЛ может приводить к увеличению PaCO2, что сопровождается задержкой жидкости и уменьшением эффективности применения фуросемида [68]. Учитывая, что у многих больных с ХОБЛ фуросемид применяется довольно часто и длительно, возникающее за счет терапии увеличение PaCO2 становится клинически значимым. Если при ХОБЛ возникает необходимость в диуретической терапии целесообразно попытаться использовать другие типы диуретиков. Считается, что в этих ситуациях может оказаться предпочтительнее применение спиронолактона, не влияющего на кислотно-щелочное равновесие, или ацетазоламида, приводящего к метаболическому ацидозу [68].
В небольшом исследовании, включавшем 10 больных с ХОБЛ, периферическими отеками и средним уровнем SaO2 в ночное время 4000 м концентрация свободного ацетазоламида в крови статистически значимо ниже, чем на уровне моря, что, по-видимому, указывает на необходимость коррекции дозы препарата с учетом высоты [75].
Тем не менее, даже прием ацетазоламида не всегда позволяет предотвратить такое тяжелое проявление высокогорной болезни, как отек легких, у практически здоровых до этого лиц [76].
Влияние ацетазоламида на кровообращение в сосудах головного мозга
В экспериментальных исследованиях на животных было показано, что применение ацетазоламида приводит к увеличению мозгового кровотока на 102% в области коры головного мозга, на 89% — в области таламуса и на 88% — в области моста [77].
Эти данные были подтверждены в исследовании на человеке [78]. В плацебо-контролируемом испытании на здоровых добровольцах было показано, что применение ацетазоламида (в/в струйно по 1000 мг в течение 5 мин) сопровождается статистически значимым увеличением средней скорости кровотока в средней мозговой и глазной артерии на 38 и 19% соотв. (p предыдущая статья
«Польфарма» поддерживает молодых ученых со всего мира
Фармакология кишечнорастворимой формы ацетилсалициловой кислоты
Диакарб
Диакарб – таблетки для приема внутрь, обладающие мочегонным действием. Применяются в офтальмологии с целью снижения внутриглазного давления, Могут назначаться при отеках внутриглазных структур, включая зрительный нерв.
Состав и форма выпуска
Диакарб – таблетки пероральные белого цвета, округлой формы 250 мг, каждая из которых содержит:
Упаковка. Блистеры ячейковые по 12 таблеток в пачке картонной с инструкцией.
Фармакологические свойства
Диакарб – диуретик, ингибитор карбоангидразы, способный оказывать слабое мочегонное действие вследствие ингибирования фермента карбоангидразы, локализованного в извитом проксимальном канале нефрона. Свойства данного диуретика дают возможность увеличить выведение с мочой калия, натрия и бикарбоната. На процессы выделения хлора и снижения кислотности мочи таблетки Диакарб не влияют. Угнетением карбоангидразы в реснитчатом теле, препарат вызывает уменьшение выработки водянистой влаги, что сопровождается, в свою очередь, снижением показателей внутриглазного давления.
Под влиянием препарата на ферменты карбоангидразы в головном мозге, наблюдается противосудорожный эффект. Кроме того, Диакарб подавляет активность мозговых желудочков со снижением выработки спинномозговой жидкости, что сказывается положительно при повышенном внутричерепном давлении.
Продолжительность действия препарата Диакарб составляет 12 часов. Выводится вещество преимущественно почками в неизмененном виде.
Показания к применению
Способ применения и дозы
Для купирования отечного синдрома внутренних сред глаза, таблетки Диакарб назначают в дозе 250-375 мг. Максимальный эффект действия препарата наступает спустя 1 или 2 дня. Далее, для предупреждения системного ацидоза, необходимо сделать однодневный перерыв. В период лечения препаратом Диакарб рекомендуется придерживаться бессолевой диеты, принимать калийсодержащие препараты.
При открытоугольной глаукоме взрослая доза Диакарб составляет 250 мг до 4-х раз в сутки. Повышение дозировки диуретика не ведет к повышению терапевтического эффекта.
В терапии вторичной глаукомы, доза препарата, как правило, составляет 250 мг трижды в сутки. Нередко, терапевтический эффект наблюдается и после двух приемов препарата в день.
Для детей при остром приступе глаукомы, дозировка препарата Диакарб рассчитывается в соответствии с массой тела ребенка (10-15 мг/кг). Суточная доза при этом делится на 3 или 4 приема.
При пропуске приема очередной дозы, увеличивать следующую нецелесообразно.
Противопоказания
Препарат должен назначаться с осторожностью пациентам с почечными и печеночными отеками, а также принимающим высокие дозы ацетилсалициловой кислоты.
Побочные действия
Передозировка
При превышении терапевтических доз препарата Диакарб возможно усиление указанных побочных эффектов. В качестве лечения показана симптоматическая терапия.
Лекарственные взаимодействия
Совместное применение диуретика Диакарб и противоэпилептических средств способно усиливать проявления остеомаляции.
Мочегонный эффект препарата усиливается при приеме с теофиллином либо другими диуретиками, за исключением кислотообразующих, которые данный эффект снижают.
Прием препарат Диакарб на фоне терапии аспирином, эфедрином, дигоксином, карбамазепином, недеполяризующими миорелаксантами повышается риск возникновения токсических эффектов.
Особые указания
При приеме препарата Диакарб более 5 дней без перерыва, возрастает риск развития системного ацидоза. Кроме того, риск развития ацидоза велик при приме препарата пожилыми пациентами либо пациентами с болезнями почек.
При назначении длительной терапии препаратом, необходимо осуществлять контроль показателей периферической крови и водно-электролитного баланса.
Хранят упаковку с таблетками Диакарб при комнатной температуре. Берегут от детей. Срок хранения препарата составляет 3 года.
Цена препарата Диакарб
Стоимость препарата «Диакарб» в аптеках Москвы начинается от 215 руб.
Аналоги Диакарба
Лекарственных препаратов с аналогичным действующим веществом нет. Аналогами по фармакологическому действию являются другие мочегонные препараты (фуросемид, лазикс, гипотиазид).
Обратившись в «Московскую Глазную Клинику», Вы сможете пройти обследование на самом современном диагностическом оборудовании, а по его результатам – получить индивидуальные рекомендации ведущих специалистов по лечению выявленных патологий.
Клиника работает семь дней в неделю без выходных, с 9 до 21 ч. Записаться на прием и задать специалистам все интересующие Вас вопросы можно по телефонам 8 (800) 777-38-81 и 8 (499) 322-36-36 или онлайн, воспользовавшись соответствующей формой на сайте.
Заполните форму и получите скидку 15 % на диагностику!
Применение диакарба (ацетазоламида) в неврологической практике
А.П. Рачин, А.В. Сергеев
ВВЕДЕНИЕ
Ацетазоламид (Диакарб) является одним из наиболее часто применяемых диуретиком в клинической практике врачей различных специальностей. Начиная с 50-х годов прошлого столетия изучение действия сульфаниламидов, которые приводили к развитию метаболического ацидоза, способствовало синтезу первого не ртутного мочегонного препарата – ацетазоламида. Длительное время применение препарата имело больше теоретический, а не практический аспект. Однако постепенно ацетазоламид стал успешно использоваться в практике при лечении сердечной и сердечно-легочной патологии, глаукомы, эпилепсии, ликвородинамических расстройств, а также хронической внутричерепной гипертензии. Начиная с 1957 года, когда A.R.Elwidge et al. впервые успешно применили ацетазоламид для лечения гидроцефального синдрома, и по настоящий момент это наиболее универсальный препарат при терапии ликвородинамических нарушений и повышенного внутричерепного давления. В последние годы данный препарат успешно применяется при лечении синдрома центрального апноэ во сне, некоторых вариантов головной боли, а также для терапии гипер- и гипокалемического периодического паралича.
В неврологической практике ацетазоламид (Диакарб) используется при лечении:
Гидроцефалия и повышение внутричерепного давления
Ацетазоламид является одним из ведущих препаратов в терапии ликвородинамических расстройств. Впервые для лечения гидроцефального синдрома и внутричерепной гипертензии он был применен A.R.Elwidge et al. в 1957 году.
Основными причинами увеличения ликвора в полости черепа, т.е. внутричерепной гидроцефалии являются:
Согласно данным В.Р.Пурина и Т.П.Жуковой (1974), выделяют активную (с повышенным ВЧД) и пассивную (с нормальным или низким ВЧД) гидроцефалию.
У здорового взрослого человека давление СМЖ находится в пределах 70-120 мм.вод.ст., а у новорожденных оно составляет менее 70-80 мм.вод.ст. При различных патологических состояниях возможно как увеличение внутричерепного давления, так и его уменьшение.
Наиболее распространенным вариантом изменения ВЧД является его повышение (внутричерепная гипертензия). Основной причиной внутричерепной гипертензии является вазогенный, цитотоксический и интерстициальный отек.
Для клинической картины синдрома внутричерепной гипертензии характерна триада основных симптомов:
Наряду с представленными выше симптомами может отмечаться разнообразная т.н. «глазная» симптоматика (отек височных половин дисков зрительных нервов, страбизм, диплопия, симптом «заходящего солнца» и т.д.), а также болезненность в точках выхода тройничного и затылочного нервов, нарушение чувствительности в зонах их иннервации.
На краниограммах у этих больных может выявляться остеопороз спинки турецкого седла, усиление «пальцевых» вдавлений и венозного рисунка.
У новорожденных детей синдром внутричерепной гипертензии проявляется нарушением сознания, рвотой, зеванием, нерегулярное дыханием, эпизодами апноэ, брадикардией, «глазными» симптомами (особенно симптомом «заходящего солнца»).
Диагностика повышения ВЧД базируется на прямой манометрии в области переднего рога бокового желудочка, эпидуральном или субарахноидальном пространствах. Используются также неинвазивные методы, позволяющие косвенно определить величину ВЧД через открытый родничок у грудных детей (манометр Schiotz, монитор Ladd и др.). Самым достоверным способом определения уровня ВЧД является метод определения эластичности краниоспинального содержимого. Для диагностики гидроцефалии используют нейросонографию, компьютерную и магнитно-резонансную томографию.
Лечение внутричерепной гипертензии и гидроцефалии проводится в зависимости от причины вызвавшей данное состояние. Как правило, это хирургические методы устранения обструктивных нарушений циркуляции ликвора, опухолей, различные виды шунтирования (при сообщающейся и несообщающейся гидроцефалии). При повышении ВЧД возможно использование консервативной терапии.
Доброкачественная внутричерепная гипертензия (pseudotumor cerebri)
Этиология и патогенез pseudotumor cerebri остаются до конца неизвестны. Среди этиологических факторов наиболее часто упоминаются: ожирение, беременность, нарушение менструального цикла, эклампсия, гипопаратиреоидизм, болезнь Аддисона, цинга, диабетический кетоацидоз, отравление тяжелыми металлами (свинец, мышьяк), прием лекарственных препаратов (витамин А, тетрациклины, нитрофуран, налидиксовая кислота, пероральные контрацептивны, длительная кортикостероидная терапия или ее отмена, психотропные средства), некоторые инфекционные заболевания, паразитарные инфекции (торулоз, трепаносомоз), хроническая уремия, лейкозы, анемия (чаще железодефицитная), гемофилия, идиопатическая тромбоцитопеническая пурпура, системная красная волчанка, саркоидоз, сифилис, болезнь Педжета, болезнь Уиппла, синдром ГийенаБарре и т.д. В этих случаях гипертензию расценивают, как вторичную, поскольку устранение названных патологических факторов способствует ее разрешению. Однако, значительную часть составляют идиопатические случаи.
Основным клиническим проявлением заболевания согласно данным Paterson и Weisberg является головная боль (90%) различной интенсивности. Для цефалгии характерны все типичные черты головной боли при повышении ВЧД: более выраженная интенсивность в утренние часы, сопровождается тошнотой, рвотой, может усиливаться при кашле и наклоне головы. Изменения зрения, по разным данным, встречаются в 35-70% случаев. Сиптомы зрительных нарушений предшествуют головной боли, включают в себя приступы кратковременного затуманивания зрения, выпадения полей зрения и горизонтальную диплопию.
В неврологическом статусе иногда отмечается недоведение или ограничение движения глазных яблок кнаружи. При офтальмоскопии выявляется двусторонний или односторонний отек диска зрительного нерва различной степени выраженности. В 10-26% случаев это приводит к необратимому снижению зрения, особенно при несвоевременном лечении.
В большинстве случаев заболевание разрешается самостоятельно, в то же время рецидивы составляют до 40%.
Диагноз подтверждается МРТ. Давление СМЖ повышенно (более 200 мм.вод.ст.), клеточный её состав не изменен.
В лечении данной патологии используют как хирургические, так и консервативные методы. Показаниями для терапии доброкачественной внутричерепной гипертензии являются: выраженные, длительные головные боли, признаки оптической нейропатии. Консервативная терапия включает: ограничение солевого и водного режима, применение диуретиков, в тяжелых случаях кортикостероидов. Основным препаратом выбора является ацетазоламид (диакарб), применяемый в дозировке 250 мг 3р/сутки.
Rodriguez de Rivera FJ et al обследовали 41 пациента с диагнозом доброкачественная внутричерепная гипертензия. На фоне проводимой терапии ацетазоламидом 250 мг 3 раза /сутки отмечалось достоверное снижение давления СМЖ в 51,2% случаев. Errquiq L et al отмечали положительный эффект при использовании комбинции препаратов (кортикостероиды+ацетазоламид). Liu GT et al в исследованиях подтвердили актуальную роль ацетазоламида, как препарата первого выбора в лечении внутричерепной гипертензии.
При отсутствии положительного эффекта от консервативной терапии в течение 2-х месяцев пациенту показано хирургическое лечение (люмбальная пункция, шунтирование, декомпрессия оболочек зрительного нерва).
В последние годы появляется все больше данных об эффективности декомпрессии самого зрительного нерва в целях предотвращения необратимой потери зрительных функций. Liu GT et al отмечают целесообразность данного оперативного вмешательства и одновременное применение диакарба в дозировке 250 мг 3р/сутки.
Таким образом, ацетазоламид является одним из наиболее эффективных препаратов применяемых при консервативном лечении как внутричерепной гипертензии, так и гидроцефалии.
Способность ацетазоламида влиять на кислотно-основное состояние крови, со сдвигом в сторону метаболического ацидоза, широко применяется в лечении дыхательных расстройств. Основным показанием к применению диакарба является синдром центрального апноэ во сне как у взрослых, так и в детском возрасте.
Синдром апноэ во сне
Существуют несколько основных видов нарушений дыхания во сне
Основной клинической точкой применения ацетазоламида при дыхательных расстройствах является синдром апноэ во сне центрального характера.
Синдром центральных апноэ во сне (СЦАС)
Согласно исследованию D. White et al, данное состояние наблюдается в 8-10% случаев синдрома апноэ во сне. Критериями диагностики является наличие 5 эпизодов апноэ за час, либо 30 на протяжении всего сна. Для синдрома апноэ во сне центрального происхождения характерно нарушение дыхания и снижение уровня насыщения крови кислородом без изменения механических свойств легких.
В формировании центрального апноэ половые и возрастные особенности не имеют высокого значения, в отличие от обструктивных нарушений дыхания. Данные о распространенности СЦАС в различных возрастных и половых группах противоречивы. По данным D. White et al, СЦАС встречается значительно чаще у лиц мужского пола, в то же время A.T. Roehrs et al отмечают противоположные тенденции. Изучение эпидемиологических особенностей СЦАС практически не проводилось. Точных данных о распространенности центральных апноэ в зависимости от возраста в литературе не встречается.
Основными причинами центрального апноэ во сне, согласно данным Wisskirhen T. Et al, являются:
Известно, что СЦАС встречается и у совершенно здоровых людей, как правило, во время нестабильной части медленного сна. Существует достаточно большое количество патологических состояний, приводящих к увеличению эпизодов СЦАС и развитию клинической картины заболевания. По данным Weil J.V., значительное количество центральных апноэ характерно для лиц, находящихся в условиях высокогорья, причиной данного состояния является снижение напряжения кислорода в воздухе. Развитие СЦАС на высоте выше 2000 метров, показывает прямую взаимосвязь между метаболическим состоянием и частотой нарушения дыхания во сне.
В результате нарушений функционирования автономной нервной системы (например, при болезни Шая-Дреджера, диабетической полинейропатии и др.), за счет изменений хеморецепторной чувствительности, часто отмечаются эпизоды центрального апноэ во сне.
При инсультах, опухолях, энцефалитах в области ствола головного мозга, сирингобульбии в результате повреждения дыхательного центра, зон хеморецепторов, генератора дыхательного ритма развиваются тяжелые расстройства дыхания, которые могут отмечаться как во сне, так и при бодрствовании. Не существует однозначного мнения о взаимосвязи мозговых полушарных инсультов и частотой развития дыхательных расстройств во сне. Однако, Bassetti C., et al (1996) обследовали 59 пациентов с транзиторными ишемическими атаками и ишемическими инсультами и отмечали наличие дыхания типа Чейн-Стокса у трети пациентов.
Особое значение имеют нарушения дыхания при хронической сердечной недостаточности (ХСН). У лиц с ХСН частота центральных апноэ во сне по данным Javaheri S., et al, достигает 40-45%. В формировании респираторных нарушений при данной патологии способствуют:
Наличие СЦАС у пациентов с хронической сердечной недостаточностью имеет важное прогностическое значение. К примеру, при гипокапнии (РаСО2 Повреждение путей от периферических хеморецепторов к дыхательным центрам продолговатого мозга, также способствует развитию СЦАС, (подобный механизм развития характерен для диабетической полинейропатии).
Часто респираторные расстройства встречаются при нервно-мышечных заболеваниях (миопатии, дистрофической миотонии, миастении и др.). В данном случае в механизме развития СЦАС основную роль играет повреждение эфферентного звена дыхательной системы, в результате происходит нарушение проведения стимула к дыхательным мышцам, а также возникает неспособность диафрагмы к полноценному сокращению во время дыхания.
Puertas J., et al показали высокую распространенность нарушений дыхания во сне у лиц, страдающих паркинсонизмом. Однако до сих пор не доказана взаимосвязь между нарушениями вегетативной нервной системы при паркинсонизме и дыхательными расстройствами. Согласно данным Елигулашвили Т.С., апноэ во сне при данной патологии связаны с дискоординацией работы дыхательных мышц в результате акинетико-ригидного синдрома.
По данным литературы, Deverauxe M et. Al., Fletcher et. Al., встречаются отдельные упоминания о дыхательных нарушениях во время сна при таких неврологических заболеваниях, как:
Клинические проявления СЦАС:
По данным Guillemintault C., такие проявления как дневная сонливость, храп, сексуальная дисфункция, когнитивные нарушения и цефалгия встречаются значительно реже при центральных апноэ в сравнении с синдромом обструктивных апноэ во сне.
Диагностика СЦАС
Диагностика нарушений дыхания во сне центрального генеза основывается на клинических характеристиках и данных дополнительных методов обследования.
Существуют критерии диагноза СЦАС согласно Международной классификации расстройств сна (1990):
А. Жалобы на нарушения сна и/или дневную сонливость
Б. Частые эпизоды поверхностного дыхания и/или эпизоды отсутствия дыхания во сне
В. По меньшей мере один из следующих симптомов:
Г. Результаты дополнительных исследований.
Д. СЦАС может сочетаться с СОАС, синдромом центральной альвеолярной гиповентиляции и синдромом беспокойных ног.
Если невозможно проведение полисомнографического исследования, то диагноз может быть поставлен на основании клинических критериев по пунктам А, Б и Г.
Современные подходы к лечению СЦАС
По данным W. McNicholas et al, у больных с СЦАС наблюдался положительный терапевтический эффект при применении кислородотерапии. При этом отмечалось уменьшение, как количества, так и длительности центральных апноэ. В результате ретроспективного наблюдения за пациентами эти изменения сохранялись в течение 5-ти месяцев. Для оценки эффективности применения кислородотерапии используется исследование в условиях специализированной лаборатории на протяжение 1-4 часов. Кислород поступает в дыхательные пути со скоростью 3-4 литра в минуту через носовой, либо трахеальный катетер. Несмотря на достаточную эффективность данного метода применение его ограничено из-за сложности использования в домашних условиях и высокой стоимости.
Метод лечения расстройств дыхания во время сна с помощью вентиляции под непрерывным положительным давлением в дыхательных путях был впервые предложен в 1981 году австралийскими ученными во главе с C. Sullivan. Сущность методики заключается в создании в верхних дыхательных путях непрерывного положительного давления, как на входе, так и на выходе. Метод с успехом применяется при обструктивном синдроме апноэ во сне, в то же время при СЦАС применение его не достаточно обосновано.
Данные литературы о применении лекарственных средств в терапии расстройств дыхания во сне достаточно противоречивы и малочисленны. Применение теофиллина, препаратов прогестерона, антидепрессантов, как правило, малоэффективно и исследования в этой области ограничены их использованием при обструктивных апноэ.
Основным препаратом выбора в лечении СЦАС является ацетазоламид (Диакарб). Известно, что одним из основных звеньев патогенеза центральных нарушений дыхания во сне является снижение оксигенации крови, что приводит к метаболическому алкалозу и угнетению дыхательных структур головного мозга. При рассмотрении фармакодинамики ацетазоламида упоминалась его способность подавлять карбоангидразу почек и как следствие нарушать кислотно-основное состояние (КОС) со сдвигом в сторону метаболического ацидоза. Развивающийся метаболический ацидоз стимулирует дыхательный центр, что способствует поддержанию нормального уровня насыщения крови кислородом.
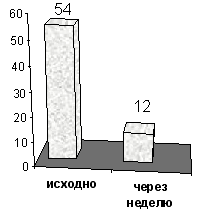
Рис 1. Эффективность применения ацетазоламида при СЦАС (по данным White, et al, 1982).
В ходе дальнейшего исследования этого препарата DeBacker, et al. (1994) отметили его положительный эффект (снижение эпизодов апноэ во сне за час) у больных с хронической сердечной недостаточностью и СЦАС. В данном исследовании обследовано 14 пациентов с ХСН и СЦАС. Ацетазоламид применялся по 250 мг на ночь, в течение 1 месяца. В результате лечения частота эпизодов апноэ во сне после однократного приема достоверно снизилась с 25,5 до 13,8 в час, а по истечении 1 месяца до 6,6 эпизодов (рис.2).
Рис.2. Эффективность применения ацетазоламида при ХСН и СЦАС (по данным DeBacker, et al., 1994).
По данным DeBacker, et al. (1995) назначение ацетазоламида (Диакарб) по 250 мг, за час до сна в течение 1 месяца позволяет улучшить качество и продолжительность сна, а также снизить дневную сонливость и усталость, уменьшить количество апноэ, его индекс и продолжительность. При этом отмечается улучшение периодичности дыхания, восстановление газового состава крови, снижается количество пробуждений и уменьшается вариабельность артериального давления в фазу “быстрого” сна.
По данным Сурковой Н.А. (2006) при терапии дыхательных расстройств во сне у 40 пациентов с гипертонической энцефалопатией диакарбом в дозе 250 мг/сутки, в течение 3-х пятидневных циклов, отмечалось улучшение когнитивных процессов (слуховая, зрительная память, лобная дисфункция), улучшение сна, дневной активности, а также уменьшение чувства усталости.
В педиатрической практике синдром апноэ во сне достигает 2-4% в общеё популяции. По данным Phillipi H., et al у младенцев отмечается достоверное снижение как самих эпизодов апноэ во сне, так и их глубины при терапии ацетазоламидом в дозе 7мг/кг/сутки в три приема в течение 11 недель.
Таким образом, способность ацетазоламида влиять на кислотно-основное равновесие со сдвигом в сторону метаболического ацидоза, позволяет его использовать для терапии дыхательных расстройств во сне, как в детской практике, так и у взрослых с ХСН и СЦАС.
Применение Диакарба при других патологических состояниях
Среди других неврологических заболеваний при которых эффективно применение ацетазоламида можно выделить эпилепсию, в особенности абсансы и менструальную эпилепсию. Согласно данным Hoddevik G.H. возможно успешное применение ацетазоламида курсами до 5 дней в комбинации с антиконвульсантами, особенно у женщин с менструальной эпилепсией. При этом Диакарб назначается по 5-25 мг/кг/сутки в 2-3 приема, но нельзя сочетать прием ацетазоламида с кетогенной диетой. Tantsura L.N, Pilipets E, исследовали применение диакарба у 96 детей с эпилепсией и фибрильными судорогами. В ходе проводимой терапии отмечалось снижение количества и тяжести приступов, что подтверждалось положительной динамикой на ЭЭГ. Исследователи также подчеркивают профилактическое действие диакарба при наличии фебрильных судорог у детей.
В современных исследованиях отмечается эффективность применения ацетазоламида при различных головных болях. По данным Wang SJ, Fuh JL, Lu SR, рекомендованно применение диакарба при доброкачественной кашлевой головной боли. Sibon I, Ghorayeb I, Henry P отмечают значительную эффективность использования ацетазоламида в лечении и профилактике гипнической цефалгии. Согласно данным Black D.F., возможно использование диакарба в качестве профилактического средства при частых приступах мигрени. Среди вторичных головных болей, диакарб в дозировке 125 мг 3 раза в сутки успешно применяется для профилактики высотной головной боли. Burtscher M рекомендует использовать ацетазоламид в данной дозировке за 2 дня до подъема на высоту выше 2500 метров, а также исключить прием алкоголя и увеличить потребление жидкости. Возможно применение ацетазоламида при посттравматических головных болях, сопровождающихся повышением внутричерепного давления, а также для профилактики приступов при семейном гипо- и гиперкалемическом периодическом параличе.
В острый период посттравматической головной боли Диакарб назначается по 250 мг 2-3 раза в сутки в течение 2-3 дней, однако при этом осмолярность крови не должна превышать 310-320 мосм/л. Для профилактики приступов семейного гипо- и гиперкалиемического паралича рекомендовано применение ацетазоламида в дозе 250 мг 4 раза в сутки.
При использовании ацетазоламида необходимо помнить меры предосторожности:
ЗАКЛЮЧЕНИЕ
Таким образом, в неврологической практике ацетазоламид (Диакарб) является одним из основных препаратов в терапии ликвородинамических расстройств, pseudotumor cerebri, хронической внутричерепной гипертензии, синдрома апноэ во сне, а также вспомогательным лекарственным средством при лечении эпилепсии, некоторых разновидностей головной боли и для профилактики приступов при семейном гипо- и гиперкалемическом периодическом параличе.