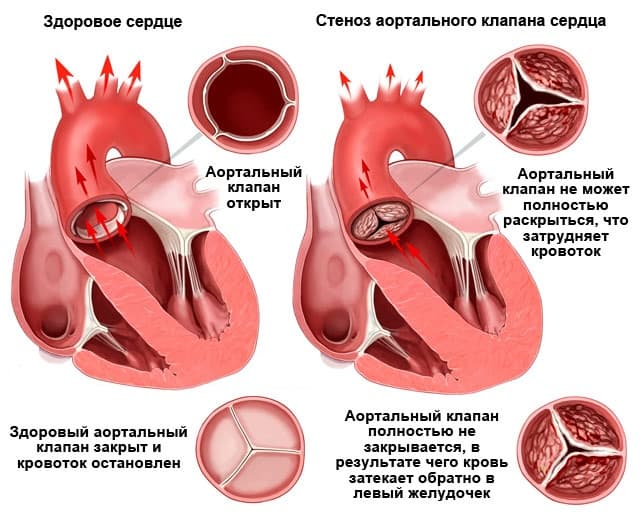
какой клапан располагается в устье аорты
Как устроено сердце
Венозная кровь из правых отделов сердца по легочным артериям направляется в легкие, где обогащается кислородом, и снова возвращается в сердце – это малый круг кровообращения.
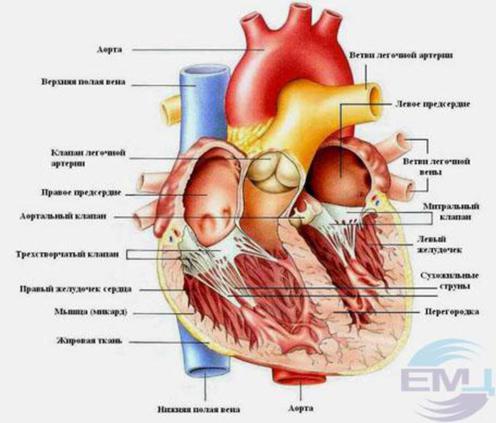
Внутри сердце разделено перегородками на четыре камеры. Два предсердия разделены межпредсердной перегородкой на левое и правое предсердия. Левый и правый желудочки сердца разделены межжелудочковой перегородкой. В норме левые и правые отделы сердца абсолютно раздельны. У предсердий и желудочков разные функции. В предсердиях накапливается кровь, поступающая в сердце. Когда объем этой крови достаточен, она проталкивается в желудочки. А желудочки проталкивают кровь в артерии, по которым она движется по всему организму. Желудочкам приходится выполнять более тяжелую работу, поэтому мышечный слой в желудочках значительно толще, чем в предсердиях. Предсердия и желудочки с каждой стороны сердца соединяются предсердно-желудочковым отверстием. Кровь через сердце движется только в одном направлении. По большому кругу кровообращения из левой части сердца (левого предсердия и левого желудочка) в правую, а по малому из правой в левую.
Правильное направление движения крови обеспечивает клапанный аппарат сердца:
Трехстворчатый клапан
Он расположен между правым предсердием и правым желудочком. Он состоит из трех створок. Если клапан открыт, кровь переходит из правого предсердия в правый желудочек. Когда желудочек наполняется, мышца его сокращается и под действием давления крови клапан закрывается, препятствуя обратному току крови в предсердие.
Легочный клапан
Двустворчатый или митральный клапан
Находится между левым предсердием и левым желудочком. Состоит из двух створок. Если он открыт, кровь поступает из левого предсердия в левый желудочек, при сокращении левого желудочка он закрывается, препятствуя обратному току крови.
Аортальный клапан
Закрывает вход в аорту. Тоже состоит из трех створок, которые имеют вид полулуний. Открывается при сокращении левого желудочка. При этом кровь поступает в аорту. При расслаблении левого желудочка, закрывается. Таким образом, венозная кровь (бедная кислородом) из верхней и нижней полой вен попадает в правое предсердие. При сокращении правого предсердия через трехстворчатый клапан она продвигается в правый желудочек. Сокращаясь, правый желудочек выбрасывает кровь через легочной клапан в легочные артерии (малый круг кровообращения). Обогащаясь кислородом в легких, кровь превращается в артериальную и по легочным венам продвигается в левое предсердие, затем в левый желудочек. При сокращении левого желудочка артериальная кровь через аортальный клапан под большим давлением попадает в аорту и разносится по всему организму (большой круг кровообращения).
Сердечная мышца называется миокардом
Выделяют сократительный и проводящий миокард. Сократительный миокард – это собственно мышца, которая сокращается и производит работу сердца. Для того, чтобы сердце могло сокращаться в определенном ритме, оно имеет уникальную проводящую систему. Электрический импульс для сокращения сердечной мышцы возникает в синоатриальном узле, который находится в верхней части правого предсердия и распространяется по проводящей системе сердца, достигая каждого мышечного волокна
Cначала сокращаются оба предсердия, затем оба желудочка, тем самым обеспечивая поступление крови ко всем органам и тканям организма.
Сердечная мышца имеет две оболочки (наружную и внутреннюю). Внутренняя оболочка сердца называется эндокардом. Наружная оболочка сердца называется перикардом.
Аортальный стеноз: лечение, операция, пластика аортального клапана
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Этиология:
Отмечается тенденция к увеличению частоты инволюционных (дегенеративно-атеросклеротических) причин аортального стеноза, что привело к увеличению возрастных пациентов старше 60-65 лет, нуждающихся в хирургической коррекции аортального порока.
При врожденном или ревматическом поражении клапана отмечается длительный латентный период без клинических проявлений. Летальность и риск осложнений существенно увеличиваются с появлением симптомов заболевания. При стенокардии, обмороках и проявлениях сердечной недостаточности, обусловленной систолической дисфункцией левого желудочка средняя продолжительность жизни 5, 3 и 2года соответственно. При бессимптомном течении риск внезапной смерти невелик (даже при тяжелом аортальном стенозе), тогда как при наличии симптомов 15 – 20% больных умирают внезапно.
Скорость прогрессирования поражения аортального клапана:
Мерцательная аритмия, аортальная недостаточность (спонтанная или вызванная инфекционным эндокардитом), митральная недостаточность и острый инфаркт миокарда ускоряют декомпенсацию.
При неосложненном течении аортального стеноза характерная аускультативная картина: систолический шум в точке Боткина и на основании сердца справа, проводится на сосуды шеи, ослабление 2-го тона за счет аортального компонента. Интенсивность систолического шума может уменьшаться при развитии систолической дисфункции левого желудочка и не является критерием тяжести порока. Часто течение аортального стеноза осложняется патологией митрального клапана («митрализация»).
Диагностика аортального стеноза
Средний систолический градиент между аортой и ЛЖ на уровне аортального клапана менее 50 мм рт. ст. – гемодинамически малозначимый аортальный стеноз, 50 – 80 мм рт.ст. – умеренный аортальный стеноз, более 80 мм рт.ст. – резкий аортальный стеноз.
Показания к хирургическому лечению (протезированию) аортального стеноза
(Американская Ассоциация сердца, Американская коллегия кардиологов)
Кроме того, уровни достоверности в поддержку рекомендаций изложены следующим образом:
КЛАСС I
1. Протезирование аортального клапана показано симптомным пациентам с тяжелым аортальным стенозом (Уровень достоверности: B).
2. Протезирование аортального клапана показано пациентам с тяжелым аортальным стенозом, при операции аорто-коронарного шунтирования (АКШ). (Уровень достоверности: С).
3. Протезирование аортального клапана показано пациентам с тяжелым аортальным стенозом, при операции на аорте или других клапанах сердца. (Уровень достоверности: C).
4. Протезирование аортального клапана показано пациентам с тяжелым аортальным стенозом и систолической дисфункцией ЛЖ (ФВ менее 50%). (Уровень достоверности: C).
КЛАСС IIА
Протезирование аортального клапана показано пациентам с умеренным аортальным стенозом, при операции АКШ, операции на аорте или других клапанах сердца. (Уровень достоверности: B).
КЛАСС IIБ
1. Протезирование аортального клапана показано асимптомным пациентам с тяжелым аортальным стенозом и патологическим ответом на нагрузку (например, развитие симптомов гипотензии). (Уровень достоверности: C).
2. Протезирование аортального клапана показано возрастным пациентам с тяжелым асимптомным аортальным стенозом, если существует высокая вероятность быстрого прогрессирования (возраст, кальциноз). (Уровень достоверности: C).
4. Протезирование аортального клапана показано асимптомным пациентам с крайне тяжелым аортальным стенозом (площадь аортального клапана менее 0.6 cм2, средний градиент более 60 мм рт.ст. и скорость потока более 5.0 м/с), когда ожидаемая операционная летальность пациентов составляет менее 1.0%. (Уровень достоверности: C).
КЛАСС III
1. Протезирование аортального клапана не показано для предупреждения внезапной смерти у асимптомных пациентов с аортальным стенозом у кого нет ни одного показателя из списка рекомендаций Классов IIА/IIБ. (Уровень достоверности: B).
2. У возрастных пациентов с тяжелым, симптомным, кальцинированным аортальным стенозом протезирование аортального клапана является единственным эффективным методом лечения.
3. Молодые пациенты с врожденным или ревматическим аортальным стенозом могут быть кандидатами на вальвулотомию. Хотя нет единого мнения относительно оптимального срока проведения операции у асимптомных пациентов, для большинства пациентов можно разработать рациональные рекомендации.
Протезирование аортального клапана
За последние годы в хирургическом лечении клапанов сердца наблюдался значительный прогресс. Усовершенствование техники (в т.ч. аппаратов искусственного кровообращения), разработка единых стандартов и протоколов как предоперационного обследования, так и хода операции позволили снизить риски периоперационных осложнений, сделав саму операцию на клапанном аппарате сердца более безопасной, чем отказ от операции и попытка жить с дисфункцией клапана.
Виды хирургического лечения: операции по замене клапана сердца
Принципиально существует два вида операции на клапанах сердца: протезирование искусственным или биологическим протезом и пластика собственного клапана. Вполне естественно, что собственный клапан человека после удачной реконструкции функционирует лучше, чем искусственный протез. Но в случае невозможности сохранения собственного клапана единственный выход – замена его на протез.
Виды клапанов, используемых при протезировании
При протезировании аортального клапана доступ к клапану осуществляется посредством рассечения аорты в восходящем отделе (поперечная аортотомия). После иссечения створок аортального клапана и тщательной декальцинации фиброзного кольца последнее прошивается П-образными швами. С целью предотвращения прорезывания фиброзного кольца швы укрепляют тефлоновыми прокладками. Для выбора размера имплантируемого протеза диаметр фиброзного кольца измеряют специальными калибраторами. Выбранный протез имплантируют в аортальную позицию путем прошивания его оплетки. После фиксации протеза оценивают подвижность запирательных элементов механического протеза или коаптацию створок биологического клапана. При отсутствии ограничений их подвижности рассеченную аорту герметизируют двумя рядами швов.
Недостаточность аортального клапана
Аортальная недостаточность характеризуется неполным смыканием створок клапана во время диастолы, что приводит к возникновению обратного диастолического тока крови из аорты в ЛЖ.
Изолированная недостаточность аортального клапана встречается в 4% случаев всех пороков сердца и еще в 10% — она сочетается с поражениями других клапанов. Мужчины страдают недостаточностью клапана аорты значительно чаще.
Наиболее частые причины:
— Ревматизм (около 70% случаев заболевания) ;
К более редким причинам этого порока относятся:
— системная красная волчанка (волчаночный эндокардит Либмана–Сакса)
— ревматоидный артрит и др.
Следует иметь в виду возможность возникновения относительной недостаточности аортального клапана в результате резкого расширения аорты и фиброзного кольца клапана при следующих заболеваниях:
Недостаточность клапана аорты приводит к возврату значительной части крови (регургитация), выброшенной в аорту, назад, в левый желудочек во время диастолы.
Таким образом, в период диастолы левый желудочек наполняется в результате как поступления крови из левого предсердия, так и аортального рефлюкса, что приводит к увеличению конечного диастолического объема и диастолического давления в полости левого желудочка. Вследствие этого, левый желудочек увеличивается и значительно гипертрофируется (конечный диастолический объем левого желудочка может достигать 440 мл, при норме 60- 130 мл).
Изменения гемодинамики при аортальной недостаточности:
Митрализация порока
— створки клапана не изменены, но полностью не смыкаются во время систолы желудочка.
— изменения развиваются в поздних стадиях заболевания, при возникновении систолической дисфункции ЛЖ и резко выраженной миогенной дилатации желудочка.
— регургитация крови из ЛЖ в ЛП, расширению последнего и значительному усугублению застоя в малом круге кровообращения.
Основные гемодинамические последствия недостаточности аортального клапана:
1) Компенсаторная эксцентрическая гипертрофия ЛЖ (гипертрофия + дилатация), возникающая в самом начале формирования порока.
2) Признаки левожелудочковой систолической недостаточности, застоя крови в малом круге кровообращения и легочной гипертензии, развивающихся при декомпенсации порока.
3) Некоторые особенности кровенаполнения артериальной сосудистой системы большого круга кровообращения:
— повышенное систолическое АД;
— пониженное диастолическое АД;
— нарушение перфузии периферических органов и тканей за счет относительного снижения эффективного сердечного выброса и склонности к периферической вазоконстрикции.
4) Относительная недостаточность коронарного кровотока.
Эксцентрическая гипертрофия левого желудочка
— Увеличение диастолического наполнения ЛЖ кровью приводит к объемной перегрузке этого отдела сердца и увеличению КДО желудочка. В результате развивается выраженная эксцентрическая гипертрофия ЛЖ (гипертрофия миокарда + дилатация полости желудочка) — главный механизм компенсации данного порока. В течение длительного времени увеличение силы сокращения ЛЖ, которое обусловлено возросшей мышечной массой желудочка и включением механизма Старлинга, обеспечивает изгнание возросшего объема крови. Еще одним своеобразным компенсаторным механизмом является характерная для аортальной недостаточности тахикардия, ведущая к укорочению диастолы и некоторому ограничению регургитации крови из аорты.
Сердечная декомпенсация
Со временем происходит снижение систолической функции ЛЖ и, несмотря на продолжающийся рост КДО желудочка, его ударный объем больше не увеличивается или даже уменьшается. В результате повышается КДД в ЛЖ, давление наполнения и, соответственно, давление в ЛП и венах малого круга кровообращения. Таким образом, застой крови в легких при возникновении систолической дисфункции ЛЖ (левожелудочковая недостаточность) — второе гемодинамическое следствие недостаточности аортального клапана. В дальнейшем, при прогрессировании нарушений сократительной способности ЛЖ, развивается стойкая легочная гипертензия и гипертрофия, а в редких случаях, и недостаточность ПЖ. В этой связи следует заметить, что при декомпенсации недостаточности аортального клапана, так же как при декомпенсации аортального стеноза, всегда преобладают клинические проявления левожелудочковой недостаточности и застоя крови в малом круге кровообращения, тогда как признаки правожелудочковой недостаточности выражены слабо или (чаще) отсутствуют совсем.
Особенности кровенаполнения артериальной сосудистой системы большого круга кровообращения:
Это возникает в результате значительного увеличения УО ЛЖ (повышение систолического АД) и быстрого возврата части крови в ЛЖ (“опустошение” артериальной системы), сопровождающегося падением диастолического АД.
«Фиксированный» сердечный выброс
В течение длительного времени ЛЖ может обеспечивать изгнание в аорту увеличенного систолического объема крови, который полностью компенсирует избыточное диастолическое наполнение ЛЖ. Однако при физической нагрузке, т. е. в условиях еще большей интенсификации кровообращения, компенсаторно увеличенной насосной функции ЛЖ оказывается недостаточно для того, чтобы «справиться» с еще больше возросшей объемной перегрузкой желудочка, и происходит относительное снижение сердечного выброса.
Недостаточность коронарного кровообращения, причины
Низкое диастолическое давление в аорте. Наполнение коронарного сосудистого русла ЛЖ происходит во время диастолы, когда падает внутримиокардиальное напряжение и диастолическое давление в полости ЛЖ и быстро возрастает градиент давления между аортой (около 70–80 мм рт. ст. ) и полостью ЛЖ (5–10 мм рт. ст). Это приводит к уменьшению аортально-левожелудочкового градиента, и коронарный кровоток значительно падает. Выраженная дилатация желудочка сопровождается увеличением внутримиокардиального напряжения его стенки. В результате резко возрастают работа ЛЖ и потребность миокарда в кислороде, которая не обеспечивается полностью коронарными сосудами, функционирующими в неблагоприятных с гемодинамической точки зрения условиях.
Клинические проявления
— Ощущение усиленной пульсации в области шеи, в голове, а также усиление сердечных ударов («ощущаю свое сердце»)
— Боли в сердце (стенокардия).
Боли в сердце могут возникать у больных с выраженным дефектом аортального клапана задолго до наступления признаков декомпенсации ЛЖ. Боли локализуются обычно за грудиной, но нередко отличаются по своему характеру от типичной стенокардии. Они не так часто связаны с физической нагрузкой или эмоциональным напряжением, как приступы стенокардии у больных ИБС. Боли нередко возникают в покое и носят давящий или сжимающий характер, продолжаются обычно достаточно долго и не всегда купируются нитроглицерином. Приступы ночной стенокардии, сопровождаются обильным потоотделением. Типичные ангинозные приступы у больных с недостаточностью аортального клапана, как правило, свидетельствуют о наличии сопутствующей ИБС и атеросклеротического сужения коронарных сосудов.
Симптомы:
— усиленная пульсация сонных артерий (“пляска каротид”), а также видимая на глаз пульсация в области всех поверхностно расположенных крупных артерий (плечевой, лучевой, височной, бедренной, артерии тыла стопы и др. ) ;
— симптом де Мюссе — ритмичное покачивание головы вперед и назад в соответствии с фазами сердечного цикла (в систолу и диастолу) ;
— симптом Квинке («капиллярный пульс», «прекапиллярный пульс») — попеременное покраснение (в систолу) и побледнение (в диастолу) ногтевого ложа у основания ногтя при достаточно интенсивном надавливании на его верхушку. У здорового человека при таком надавливании как в систолу, так и в диастолу сохраняется бледная окраска ногтевого ложа. Сходный вариант «прекапиллярного пульса» Квинке выявляется при надавливании на губы предметным стеклом;
— симптом Ландольфи — пульсация зрачков в виде их сужения и расширения;
— симптом Мюллера — пульсация мягкого неба.
Пальпация и перкуссия сердца:
— Усиление верхушечного толчка
— Систолическое дрожание на основании сердца
— Диастолическое дрожание в прекардиальной области
— Характерна аортальная конфигурация с подчеркнутой «талией» сердца.
— При «митрализации» порока, может произойти сглаживание «талии» сердца.
Аускультация сердца:
Сосудистые аускультативные феномены:
Артериальное давление:
— повышение систолического давления
— снижение диастолического АД
Инструментальная диагностика:
При недостаточности аортального клапана на ЭКГ определяются:
— Признаки выраженной гипертрофии ЛЖ без его систолической перегрузки, т. е. без изменения конечной части желудочкового комплекса.
— Депрессия сегмента RS–Т и сглаженность или инверсия Т наблюдаются только в период декомпенсации порока и развития сердечной недостаточности.
— При «митрализации» аортальной недостаточности, помимо признаков гипертрофии ЛЖ, на ЭКГ могут появляться признаки гипертрофии левого предсердия (Р-mitrale)
Рентгеновское исследование: В прямой проекции уже на самых ранних стадиях развития заболевания определяется значительное удлинение нижней дуги левого контура сердца и смещение верхушки сердца влево и вниз. При этом угол между сосудистым пучком и контуром ЛЖ становится менее тупым, а “талия” сердца — более подчеркнутой (“аортальная” конфигурация сердца). В левой передней косой проекции происходит сужение ретрокардиального пространства. Помимо описанных рентгенологических признаков, у больных аортальной недостаточностью определяется расширение восходящей части аорты. Наконец, декомпенсация порока сопровождается появлением признаков венозного застоя крови в легких.
Эхокардиография: Конечный диастолический размер левого желудочка увеличен. Определяется гиперкинезия задней стенки левого желудочка и межжелудочковой перегородки. Регистрируется высокочастотный флаттер (дрожание) передней створки митрального клапана, межжелудочковой перегородки, а иногда и задней створки во время диастолы. Митральный клапан закрывается преждевременно, а в период его открытия амплитуда движения створок уменьшена.
Катетеризация сердца: При катетеризации сердца и проведении соответствующих инвазивных исследований у больных аортальной недостаточностью определяют увеличение сердечного выброса, КДД в ЛЖ и объем регургитации. Последний показатель рассчитывают в процентах по отношению к ударному объему. Объем регургитации достаточно хорошо характеризует степень недостаточности аортального клапана.
Лечение:
1. Медикаментозное лечение:
2. Эндоваскулярные методы:
3. Хирургическое лечение: Иногда возможна пластика аортального клапана. Она предпочтительна в том случае, если аортальная недостаточность вызвана пролапсом двустворчатого или трехстворчатого аортального клапана. При перфорации створки клапана, вызванной инфекционным эндокардитом, возможна ее пластика с помощью перикардиальной заплаты.
Прогноз
Какой клапан располагается в устье аорты
РНЦХ им. акад. Б.В. Петровского РАМН
клиника аортальной и сердечно-сосудистой хирургии Первого Московского государственного медицинского университета им. И.М. Сеченова, Москва, Россия
ФГБУ «Федеральный центр сердечно-сосудистой хирургии» Минздрава России, 440071, Пенза, Россия
ФГБУ «Российский научный центр хирургии им. акад. Б.В. Петровского» РАМН, Москва
РНЦХ им. акад. Б.В. Петровского РАМН, Москва
Анатомические особенности корня аорты с хирургических позиций
Журнал: Кардиология и сердечно-сосудистая хирургия. 2012;5(3): 4-8
Белов Ю. В., Комаров Р. Н., Россейкин Е. В., Винокуров И. А., Степаненко А. Б. Анатомические особенности корня аорты с хирургических позиций. Кардиология и сердечно-сосудистая хирургия. 2012;5(3):4-8.
Belov Iu V, Komarov R N, Rosseikin E V, Vinokurov I A, Stepanenko A B. Anatomic features of aortic root from surgical point of view. Kardiologiya i Serdechno-Sosudistaya Khirurgiya. 2012;5(3):4-8.
РНЦХ им. акад. Б.В. Петровского РАМН
РНЦХ им. акад. Б.В. Петровского РАМН
клиника аортальной и сердечно-сосудистой хирургии Первого Московского государственного медицинского университета им. И.М. Сеченова, Москва, Россия
ФГБУ «Федеральный центр сердечно-сосудистой хирургии» Минздрава России, 440071, Пенза, Россия
ФГБУ «Российский научный центр хирургии им. акад. Б.В. Петровского» РАМН, Москва
РНЦХ им. акад. Б.В. Петровского РАМН, Москва
Проблема хирургического лечения заболеваний корня аорты (КА) изучается в нашей стране уже давно. Несмотря на то что более 40 лет назад акад. Е.Н. Мешалкин выполнил первую в России открытую аортальную комиссуротомию, она не перестает быть актуальной [3].
В литературе трудно найти полноценное описание анатомии КА, рассмотренной с точки зрения практикующего хирурга.
Цель настоящей работы — обобщение знаний в этой области с практическими советами и рекомендациями для хирургов.
Фиброзный каркас сердца
Фиброзные кольца митрального (МК) и аортального клапанов (АК) тесно связаны с фиброзным каркасом КА через мембранозную часть межжелудочковой перегородки (МЖП), формируя единый фиброзный каркас сердца. Если смотреть на плоскости, то получается, что трикуспидальный клапан (ТК) смещен немного к верхушке относительно МК, а АК вместе с окружающими его структурами как бы вклинен между ними, находясь в центре сердца (см. рис. 1 на цв. вклейке). 
КА прилегает непосредственно к стенке правого предсердия, на малом промежутке соприкасается с МЖП и «упирается» в правый желудочек (ПЖ). Выпуклость в МЖП, которая образуется за счет упора в нее КА, формирует передневерхнюю стенку ЛЖ (рис. 2, а на цветной вклейке). 
Корень аорты и створки аортального клапана
КА представляет собой выходной тракт ЛЖ, состоящий из поддерживающих структур для фиксации створок клапана и являющийся мостом между ЛЖ и аортой. Впервые термин «корень артерии» был использован Henle, вытеснив предыдущий термин «аортальное кольцо» [45]. Причиной тому послужило различие между функциональной и анатомической структурой КА.
При изучении КА как запирающего элемента выходного тракта ЛЖ были сделаны выводы о необходимости исследования этой структуры как единого анатомо-функционального комплекса [2, 4, 9, 16].
Для лучшего понимания этой структуры необходимо обозначить нижнюю и верхнюю границы КА, которые соответствуют области фиксации створок клапана и синотубулярному переходу. КА, таким образом, для простоты представляется как цилиндр, стенки которого сформированы синусами Вальсальвы [29] (см. рис. 2, б; 3 на цв. вклейке). 
До сих пор не существует единого мнения о том, как лучше всего рассматривать структуры КА [12], а еще больший вопрос вызывает наличие так называемого annulus, который трактуется по-разному [32, 42].
W. McAlpine [28] в 1975 г. высказал следующее мнение: «Annulus с латыни переводится как кольцо, т.е. окружность. В данном случае это слово может быть обращено только к фиброзному основанию АК и к клапану легочного ствола, которые в действительности составляют только сегмент, не круг, а овал. Термин «annulus» используется для определения четырех фиброзных структур, которые соединены четырьмя клапанами сердца».
Другой автор [16], изучая макро- и микропрепараты КА, описывает annulus как «границу между верхней и средней третью корня аорты» [16]. В то же время большинство хирургов считают, что annulus’ом следует называть фиброзные структуры, остающиеся после удаления створок АК [32, 46]. Еще одно мнение строится на выделении «виртуального» кольца, окружность которого образуется путем соединения самых проксимальных точек каждой створки [43] (см. рис. 3 на цв. вклейке). Таким образом, следует не пытаться выделить какой-то один «annulus», а использовать все предложенные «кольца» для установления более точного пространственного восприятия КА как цельной структуры сердца.
Для понимания функции КА необходимо разделять два функционально-анатомических перехода: первый — между ЛЖ и КА, второй — между КА и аортой соответственно.
Желудочко-аортальное соединение локализуется в области перехода мышечных структур желудочка в фиброзно-эластическую ткань КА. Однако этот переход не является кольцом, он имеет волнообразную форму, которая обусловлена способом крепления створок АК в этой области (см. рис. 4 на цв. вклейке). 
Область между креплением двух рядом лежащих створок, ограниченная снизу «виртуальным» кольцом, образует треугольники, которые называются треугольниками Генле (см. рис. 4 на цв. вклейке) [9]. Они являются фиброзно-мышечными компонентами КА, обеспечивающими единую геометрию структуры, и позволяют синусам Вальсальвы функционировать относительно независимо друг от друга [41].
Синотубулярное соединение — самая дистальная зона КА (см. рис. 2, б; 3 на цв. вклейке). Створки АК на этом уровне соединяются с целостной составляющей КА. Какое-либо расширение на этом уровне приводит к развитию недостаточности АК, а стеноз данной зоны называется надаортальным [40]. С анатомической точки зрения, синотубулярное соединение — выходное отверстие из КА.
Учитывая, что КА по форме напоминает не цилиндр, а луковицу, и то, что линия прикрепления створок не идет по геометрическому кольцу, а имеет коронообразную форму, при имплантации в позицию АК механического клапана его фиксируют к фиброзному кольцу, что закономерно ведет к деформации естественной формы КА, опосредованно влияя на биомеханику. При имплантации же бескаркасных графтов часть стежков прошивают за фиброзное кольцо, а часть фиксируют за миокард в области желудочко-аортального соединения, чтобы не деформировать биопротез, не имеющий жесткого каркаса [8].
В узком смысле под АК иногда понимают структуры фиброзного каркаса КА с включенными в него запирательными элементами — створками [37]. Створки АК состоят из тела (основной нагружаемой части), поверхности коаптации (смыкания) и основания [18]. Каждая створка имеет несколько складывающихся поверхностей, которые обращены к аорте, и гладкую поверхность, обращенную к желудочку. Утолщение треугольной формы в центральной части зоны коаптации носит название узелка Аранци.
Створки разделяют КА на под- и надклапанные компоненты КА. Подклапанные элементы по своей морфологической структуре схожи с желудочком, а надклапанные — с аортой. Стоит отметить, что сходство является переходным, т.е. гистологически отмечены только доминирующие морфологические структуры, но в каждой из этих областей имеются и противоположные структуры.
Створки АК являются запирающим элементом, который препятствует движению крови в обратном направлении. Морфологически они состоят из плотных пучков коллагена, что позволяет обеспечивать их функциональные свойства. Между желудочковой и аортальной поверхностью створок АК выделяют 5 слоев: желудочковый, радиальный губчатый, фиброзный и артериальный [24]. Артериальный слой содержит в большинстве случаев коллагеновые волокна, ориентированные в окружном направлении в виде пучков, тяжей и небольшого количества эластических волокон [35, 36], что позволяет створкам сжиматься во время уменьшения нагрузки [17]. В зоне коаптации коллагеновые волокна располагаются под углом 125° относительно стенки аорты [43], в теле — под углом 45° от фиброзного кольца. Такая ориентация пучков необходима для перераспределения нагрузки давлением во время диастолы со створок на синусы и фиброзный каркас [30].
В расслабленном состоянии структура створок находится в состоянии сокращения, а во время нагрузки происходит их распрямление. При достижении максимального выпрямления растяжимость створок сводится к нулю. Возможность растягиваться проявляется при минимальных нагрузках тока крови на створку [36].
Синусы Вальсальвы
Синусы Вальсальвы — расширенные участоки КА, ограниченные створками и синотубулярным соединением [33]. На уровне основания они разделены между собой треугольниками Генле. Основная их роль — перераспределение напряжения крови во время диастолы и установление равновесного положения створок в систолу [14].
Синусы Вальсальвы служат переходным звеном между желудочком и аортой, в результате чего в своей гистологической структуре несут оба начала. Мышечные элементы ЛЖ создают лишь опору основанию КА, в основном на уровне правого коронарного синуса.
Синусы Вальсальвы состоят только из интимы и медии в проксимальном отделе, на уровне синотубулярного соединения добавляется адвентиция. Внутренний слой синусов покрыт, как и сосуды, эндотелием. Средний слой имеет циркулярные соединительнотканные структуры (коллаген, эластин), а также гладкие мышечные клетки. Адвентиция состоит преимущественно из коллагена I типа [36].
В общей структуре стоит отметить, что медия синусов Вальсальвы утолщена за счет увеличения количества коллагеновых волокон. В то же время по направлению от желудочка к аорте отмечается увеличение количества эластических волокон и уменьшение коллагеновых. Такое изменение приводит к увеличению функциональных возможностей, так как коллаген «отвечает» за прочность и жесткость структуры, а эластин — за возможность растягиваться и «гасить» избыточное напряжение аорты во время систолы.
Существует три функционально идентичных синуса, при этом с анатомической точки зрения имеются их различия. От двух из них отходят коронарные артерии, по-этому они носят название левого и правого коронарных синусов, третий же принято называть некоронарным
(см. рис. 5 на цв. вклейке). 
Как отмечалось ранее, КА находится в центре сердца и связан со всеми его структурами (рис. 6). 
Треугольник, образованный левым коронарным и некоронарным синусами, является частью обширного участка на пути соединения АК и МК. При его удалении образуется окно, соединенное с поперечным синусом, который находится между задней поверхностью КА и передней стенкой левого предсердия [42]. Треугольник, образованный правым коронарным и некоронарным синусами, тесно связан с мембранозной частью МЖП. Его удаление создает окно между выходом из ЛЖ и правой стороной поперечного синуса. Третий треугольник, который разделяет два коронарных синуса, является наименее протяженным из трех. Чтобы обозначить место выхода при удалении этого треугольника, необходимо резецировать свободно стоящую мышечную часть выходного тракта ПЖ. При этом образуется «окно» между субаортальным участком выходного тракта ЛЖ и уровнем тканей, которые отделяют КА от легочной артерии.
Треугольники Генле являются фиброзными или фиброзно-мышечными компонентами КА и расположены между смежными сегментами фиброзного кольца и двумя створками АК [9]. Коллагеновые волокна располагаются в наружном слое этих структур, что обеспечивает поддерживающие свойства клапанного аппарата КА [7, 43].
Треугольник между левым коронарным и некоронарным синусами формирует часть аортомитральной занавески, которая гистологически представлена соединительной тканью и эквивалентна створкам МК. Треугольник между некоронарным и правым коронарными синусами соединяется с мембранозной частью МЖП, которая также состоит из соединительной ткани. Напротив, межкоронарный треугольник поддерживается как соединительной, так и мышечной тканью [10, 46]. Последние исследования показывают, что треугольники Генле обладают сложным цитоскелетом и имеют возможность сокращения за счет наличия вементина, десмина и гладких цепей α-миозина в своей структуре. Это способствует уменьшению нагрузки на КА и перераспределению ее на большую часть структур сердца [20].
Необходимо четко представлять пространственные взаимоотношения структур сердца с КА для понимая сути методик расширения «узкого» корня аорты (см. рис. 6). Фиброзное кольцо АК считается «узким» в случае, если его диаметр менее 21 мм, а площадь поверхности тела пациента более 1,7 м 2 [1, 27].
Наиболее часто применяемая методика расширения КА по Niсks (полезный периметр кольца АК увеличивается на 4,0—4,5 мм), предусматривающая рассечение КА через середину некоронарной створки до основания передней створки МК. Методика Manouguian предусматривает трансаннулярное рассечение через латеральную комиссуру и зону митрально-аортального контакта с переходом на начальную порцию передней створки МК, с возможным вскрытием крыши левого предсердия (метод позволяет расширить корень аорты на 7—8 мм). Наиболее агрессивная методика расширения КА — аортовентрикулопластика по Konno, т.е. продольное трансаннулярное рассечение КА и МЖП через выходной отдел ПЖ, что позволяет увеличить размер фиброзного кольца АК на 40—50% и имплантировать всем пациентам протезы более 21 мм [3].
Большое значение для хирургической практики имеет непрерывность митрально-аортального контакта. При декальцинации АК и передней створки МК может легко произойти перфорация последней. В данном случае можно ушить дефект передней створки МК нитью пролен 5/0.
К зоне митрально-аортального контакта прилежит участок мембранозной перегородки, фактически отделяющий на небольшом протяжении выходной тракт ЛЖ от полости правого предсердия и ПЖ. При наличии высоких перимембранозных дефектов МЖП небольшого диаметра они могут быть ушиты из трансаортального доступа несколькими П-образными швами на прокладках с выколом на фиброзное кольцо АК выше створок. Аналогично близость АК необходимо учитывать при операциях на МК. Так, при наложении швов на фиброзное кольцо МК в зоне его переднелатеральной комиссуры необходимо проявлять осторожность, чтобы не захватить в шов некоронарную створку АК, что приведет к ятрогенной аортальной недостаточности [8]. При значимой дилатации фиброзного кольца АК возможно протезирование МК трансаортальным доступом.
Взаимоотношение с проводящей системой сердца
Необходимо четко представлять взаимоотношение структур КА с проводящей системой сердца, потому что прошивание тканей в зоне прохождения пучка Гиса неминуемо приведет к нарушению ритма сердца.
Атриовентрикулярный узел расположен в стенке правого предсердия, немного дистальнее КА. Далее пучок Гиса идет к центральному фиброзному телу, располагающемуся на уровне треугольника, образованного правым коронарным и некоронарным синусами (см. рис. 5 на цв. вклейке) и формирующимся из соединения указанного треугольника с мембранозной частью МЖП. Дойдя до центрального фиброзного тела, пучок Гиса прободает его, в результате чего происходит изоляция проводящей системы. Находясь на передней поверхности гребня мышечной перегородки, пучок Гиса отдает ножки: левая веером раскидывается на стенке ЛЖ, в то время как правая проникает через мышечную перегородку и выходит на поверхности медиальнее папиллярных мышц.
При наложении швов на фиброзное кольцо, особенно после его декальцинации, с одной стороны, для надежности фиксации необходимо захватить в шов побольше тканей, а с другой стороны, возрастает риск травмы проводящих путей. Таким образом, становится понятной нецелесообразность наложения глубоких швов в зоне между правым коронарным и некоронарным синусами, а также грубой декальцинации в данной зоне. Подобные манипуляции могут привести к нарушению проводимости вплоть до полной поперечной блокады в послеоперационном периоде. В ряде ситуаций в зоне некоронарного синуса для надежной опоры протеза можно выводить фиксирующие клапан швы на наружную стенку аорты.
Двустворчатый клапан аорты
Распространенность двустворчатого АК в популяции составляет 1—2,5% [21]. Морфология створок АК может значительно разниться, они могут быть как одинаковыми, так и различаться [11].
В ряде случаев при формировании трех створок АК створки срастаются в эмбриогенезе и АК принимает вид двустворчатого. При этом чаще всего в ходе ревизии констатируют наличие трех нормально расположенных синусов Вальсальвы при наличии двух створок АК.
Формирование треугольников Генле также зависит от структуры створок и количества синусов Вальсальвы. При формировании двух створок АК высота треугольников Генле меньше, чем при ТК. Данное обстоятельство уменьшает подвижность створок [40]. Створки при аномалии называются передними и задними или левыми и правыми (в соответствии с их расположением). Переднезадние встречаются в 79% случаев, а коронарные артерии в таком случае отходят от одного (переднего) синуса [19]. При лево-правом расположении створок коронарные артерии отходят от обоих синусов.
В большинстве случаев двустворчатый АК не имеет специфических симптомов для человека, но по сравнению с нормальным трехстворчатым клапаном он чаще кальцинируется и приводит к формированию аневризм восходящей аорты [31].
По данным литературы можно констатировать, что двустворчатый АК служит одной из причин формирования аневризм и расслоений восходящей аорты. Остается нерешенным вопрос тактики хирурга при обнаружении двустворчатого АК интраоперационно, во время вмешательства по поводу аневризмы восходящей аорты. Если двустворчатый АК состоятелен и возраст больного на момент хирургического вмешательства старше 60 лет, логично сохранить нативный клапан, так как срок его службы будет больше ожидаемой продолжительности жизни пациента. Для пациентов моложе 50 лет вопрос о целесообразности сохранения двустворчатого АК либо его реимплантации в протез КА в настоящее время открыт.
Таким образом, КА является как бы центром сердца, находясь в тесной взаимосвязи с его структурами. Для планирования тактики операции и профилактики интраоперационных осложнений хирургу необходимо четко представлять особенности анатомии и синтопии КА. Дальнейшие наши исследования будут направлены на изучение анатомии КА в анатомическом театре с целью оптимизации хирургических технологий, используемых при патологии данной зоны.